Дата публикации 23 декабря 2021Обновлено 23 декабря 2021
Определение болезни. Причины заболевания
Недостаточность клапанов сердца (Insufficiency of heart valves) — это неполное смыкание створок клапана, из-за которого кровь во время сердечных сокращений течёт в обратную сторону. В результате камеры сердца перегружаются объёмом крови, появляется одышка, отёки ног и боли в сердце.
Клапаны сердца — это плотные фиброзные складки, образованные из внутренней оболочки сердца (эндокарда). Благодаря им кровь внутри сердца движется только в одном направлении: при расслаблении желудочков (при диастоле) — из предсердий в желудочки, при сокращениях желудочков (при систоле) — из правого желудочка в ствол лёгочной артерии и из левого желудочка — в аорту.
Клапаны сердца располагаются:
- между предсердиями и желудочками — митральный (двустворчатый) и трикуспидальный (трёхстворчатый);
- между желудочками и отходящими от них сосудами — клапаны аорты и лёгочного ствола.
Клапаны открываются и захлопываются, когда изменяется направление перепада давления между камерами сердца (предсердиями и желудочками) и отходящими от желудочков сосудами (аортой и лёгочной артерией) [7].
При расстройствах клапанного аппарата ухудшается движение крови внутри сердца, а при декомпенсации клапанной недостаточности — системное кровообращение. Декомпенсацией называют нарушение работы органа, которое возникло из-за исчерпания возможностей организма.
Распространённость
Болезни клапанов сердца очень распространены. Они могут стать причиной инвалидности и привести к смерти, в первую очередь при несвоевременном и неадекватном лечении. По данным ВОЗ, клапанные пороки встречаются у 5–10 человек на 1000 населения, что составляет 20–25 % от всех случаев кардиологических заболеваний [8].
Все недостаточности клапанов сердца можно разделить на органические и неорганические.
Причины неорганической недостаточности клапанов сердца
Неорганическая, или функциональная, недостаточность клапана может развиться при ослаблении сосочковых мышц. Эти мышцы находятся под клапанами и удерживают створки на уровне смыкания. При их ослаблении развивается пролапс, т. е. провисание одной или нескольких створок клапана. Подобные изменения возникают из-за нарушений в регуляции работы сердца. К ним могут приводить самые разнообразные причины, например недостаток железа и магния или повышенная тревожность.
Кроме того, неорганическая недостаточность клапанов сердца может возникать при увеличении отверстия, закрывающего клапан. Такое состояние наблюдается при расширении полостей сердца из-за различных причин: миокардита, дистрофии миокарда, кардиосклероза, диффузных болезней соединительной ткани, синдромов Марфана и Элерса — Данло.
Причины органической недостаточности клапанов сердца
Органические нарушения, или пороки сердца, вызваны необратимыми изменениями структуры клапана.
Двустворчатый аортальный клапан — это самый распространённый врождённый порок сердца. Такой клапан чаще, чем нормальный, трёхстворчатый, подвергается разрастанию соединительной ткани и отложению кальция (кальцинозу). В одних случаях аортальный клапан сужается, в других — быстро разрушается и развивается его недостаточность.
Аневризма синуса Вальсальвы (правого коронарного синуса) — более редкая врождённая аномалия развития аорты. Она возникает при неправильном соединении мышечного слоя аорты с фиброзным кольцом аортального клапана во время развития эмбриона. Этот порок опасен тем, что в возрасте 30–40 лет спонтанно или на фоне инфекционного эндокардита аневризма может разорваться и произойдёт массивный выброс крови из аорты в правые отделы сердца. При разрыве аневризмы створка аортального клапана нередко затягивается в образовавшееся отверстие и возникает недостаточность клапана. Состояние пациентов обычно тяжёлое, поэтому необходима немедленная диагностика и лечение [1].
Врождённая митральная регургитация (обратный ток крови) — это порок, при котором нарушается работа митрального клапана и во время сокращения левого желудочка часть крови из него возвращается в левое предсердие. Причинами могут стать растяжение фиброзного кольца клапана, которое не даёт створкам полностью смыкаться в систолу, расщепление створок, аномалия хорд митрального клапана, приводящая к прогибанию створок, дефекты в створках, аномалии их прикрепления.
При врождённой аномалии трёхстворчатого клапана (аномалии Эбштейна) створки клапана неправильно прикрепляются к фиброзному кольцу, в виде винта, при этом каждая створка располагается ниже предыдущей. Из-за сильного обратного тока крови расширяется правое предсердие и часть правого желудочка выше створок клапана. В результате создаётся большая полость, фиброзное кольцо клапана сильно расширяется и он перестаёт смыкаться.
Воспаление внутренней оболочки сердца (инфекционный эндокардит), особенно ревматический, — это основной фактор развития приобретённых пороков сердца. Ревматическая лихорадка является ведущей причиной возникновения порока у половины больных с недостаточностью митрального клапана[11]. Также из-за неё может развиться недостаточность аортального клапана. В большинстве случаев к этому приводит ревматический вальвулит (воспаление створок клапана). Значительную роль также играет инфекционный эндокардит, который развивается на неизменённом клапане, либо осложняет течение таких аномалий, как двустворчатый или прогибающийся аортальный клапан.
Воспаление клапана любой этиологии нередко заканчивается склерозом — деформацией и укорочением створок. Такой клапан не полностью прикрывает отверстие, т. е. развивается его недостаточность.
Таким образом, к возможным причинам недостаточности клапанов относятся:
- гипертония — самая частая причина;
- сепсис;
- диффузные заболевания соединительной ткани (системная красная волчанка и ревматоидный артрит);
- сифилис;
- болезнь Такаясу;
- аортит с распространением на аортальный клапан при болезни Бехтерева и синдроме Рейтера (так называемые серонегативные артриты);
- механические травмы (например, удар в область сердца);
- лучевая терапия при онкологических заболеваниях;
- миксоматозная дегенерация створок митрального клапана (утолщение створок клапана за счёт слоя между предсердной и желудочковой поверхностью створки);
- пролапс клапана;
- разрыв сухожильных хорд, поддерживающих клапан (они могут разорваться из-за врождённого недоразвития элементов клапанного аппарата, травм и большинства распространённых заболеваний митрального клапана, в том числе ревматического вальвулита и инфекционного эндокардита);
- карциноидный синдром — при карциноидной опухоли толстого кишечника возникает фиброз, утолщается трёхстворчатый клапан и клапан лёгочной артерии, что ограничивает подвижность створок;
- инфаркт миокарда;
- атеросклеротические изменения и кальциноз клапанов у пожилых людей [17].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы недостаточности клапанов сердца
В зависимости от того, какой именно клапан поражён, выделяют несколько форм недостаточности.
Недостаточность митрального клапана
Хроническая недостаточность митрального (двустворчатого) клапана может много лет протекать со слабостью, головокружением, одышкой или совсем без симптомов. Пациенты способны выдерживать нормальную нагрузку, например проходить несколько километров и подниматься на 2–3 лестничных проёма. На этой стадии порок выявляется случайно при медицинском осмотре. По мере прогрессирования заболевания могут возникать сердцебиения и одышка при физической нагрузке.
При нарастании застойных явлений в лёгких появляются приступы сердечной астмы: одышка в покое, кашель (сухой или с отделением небольшого количества мокроты), часто с примесью крови. Если присоединяется недостаточность правого желудочка, то отекают ноги и появляется боль в правом подреберье, вызванная увеличением печени и растяжением её капсулы. Пациентов беспокоят ноющие, давящие и колющие боли в области сердца, не всегда связанные с физической нагрузкой, может наблюдаться акроцианоз — синюшная окраска кожи рук и ног, вызванная недостаточным кровоснабжением мелких капилляров. При значительной регургитации (обратном токе крови) увеличивается левый желудочек и слева от грудины равивается сердечный горб, что особенно характерно для детей [3].
При острой митральной недостаточности левые отделы сердца перегружаются объёмом крови. Она застаивается в лёгких, и может развиться кардиогенный шок, при котором снижается выброс крови из левого желудочка в аорту и резко падает давление. Систолическое давление опускается ниже 80–90 мм рт. ст., частота сердечных сокращений достигает 100–110 уд/м. Кожа становится бледной, холодной и влажной. Появляется общая слабость. Мочеиспускание снижено или полностью отсутствует. На фоне шока нарушается сознание, развивается сопор или кома. Часто при выраженной острой митральной регургитации движение крови настолько нарушено и симптомы нарастают так бурно, что необходима неотложная кардиохирургическая операция по замене митрального клапана [8].
Недостаточность аортального клапана
При хронической аортальной недостаточности пациенты долгое время чувствуют себя хорошо, так как этот порок компенсируется усиленной работой левого желудочка. При декомпенсации они жалуются на головокружение и обмороки. Часто их беспокоит давящая боль в области сердца при физической нагрузке. При этом сильно бледнеет кожа и слизистые оболочки. Может усилиться пульсация сонных артерий и возникнуть синхронное качание головы (симптом Мюссе) [12].
Недостаточность трёхстворчатого клапана
При врождённом пороке трикуспидального (трёхстворчатого) клапана симптомы зависят от того, насколько нарушилось кровообращение. При хронической недостаточности клапана появляется одышка, сердцебиения, усиливается утомляемость и возникают боли в области сердца. Из-за низкого сердечного выброса может ухудшиться кровоснабжение рук и ног, что приводит к постоянной синюшности кожи. При расширении правого предсердия и части правого желудочка выше створок возникает сердечный горб. При декомпенсации набухают вены шеи, увеличивается печень и селезёнка, появляются синяки на коже и кровоточат слизистые.
Большинство пациентов доживают до 20–30 лет, некоторые — до 40–50 лет. Продолжительность жизни невысокая, так как перегрузка правого желудочка быстро приводит к прогрессированию сердечной недостаточности. Значительно продлить жизнь таким пациентам позволяет кардиохирургическое лечение.
Острая недостаточность трёхстворчатого клапана чаще всего возникает при инфекционном эндокардите у наркоманов, принимающих наркотики внутривенно. Обычно они поступают с симптомами сепсиса или деструктивной пневмонии. Острая трикуспидальная регургитация в таком случае может ничем не проявляться, поражение трёхстворчатого клапана выявляют при эхокардиографии [6].
Недостаточность клапана лёгочной артерии
Выраженная врождённая недостаточность клапана лёгочной артерии заметна сразу после рождения. У ребёнка увеличивается печень, появляются отёки на ногах, синюшность рук и ног. Расширенные ветви лёгочной артерии сдавливают бронхи и трахею, из-за чего возникает одышка.
Изолированная вторичная недостаточность клапана лёгочной артерии может длительное время (до 20–30 лет) протекать без симптомов. Жалобы возникают, когда прогрессирует недостаточность правого желудочка и нарушается работа трёхстворчатого клапана. При этом появляется сонливость, слабость, сердцебиение, приступы одышки, синюшность кожи, боли в сердце. У пациентов старше 20–30 лет встречаются аритмии, могут набухать шейные вены, а фаланги пальцев становятся похожи на барабанные палочки.
В дальнейшем у них возникают периферические отёки, стойкая тахикардия, кардиальный цирроз печени, скопление жидкости в полости плевры и брюшной полости (гидроторакс и асцит).
Патогенез недостаточности клапанов сердца
При недостаточности митрального клапана его створки смыкаются не полностью и возникает обратный ток крови (регургитация) из левого желудочка в левое предсердие. Если объём крови меньше 10 мл, гемодинамика, т. е. движение крови, не нарушается. Патологические изменения развиваются при регургитации объёмом 15–20 мл и больше.
Левое предсердие при этом расширяется и утолщается, внутрипредсердное давление повышается до 10–15 мм рт. ст. (в норме 5 мм рт. ст.). Растёт давление в венах малого круга кровообращения, в которых содержится кровь, оттекающая от лёгких. Избыток крови из левого предсердия попадает в левый желудочек, объём крови и давление в нём также повышаются, что приводит к его гипертрофии, т. е. утолщению.
Недостаточность митрального клапана компенсируется усиленной работой левого желудочка. Он может так функционировать достаточно долго, поэтому системное кровообращение нарушается только к пожилому возрасту — в 60–70 лет и старше. При выраженной недостаточности митрального клапана резервы левого желудочка и предсердия быстро истощаются, поэтому кровообращение ухудшается раньше.
При недостаточности аортального клапана во время диастолы возникает обратный ток крови из аорты в левый желудочек. Регургитация иногда достигает 60 % ударного объёма сердца (т. е. 60 % крови, выброшенной при сокращении сердца, оттекает обратно). Переполнение левого желудочка кровью приводит к его гипертрофии.
Выброс крови во время систолы увеличивается, но из-за неполного смыкания створок аортального клапана кровь во время диастолы оттекает обратно в левый желудочек. Из-за этого в большом круге кровообращения, снабжающем кровью весь организм, возникают перепады давления. Систолическое давление (верхнее) повышается, а диастолическое давление (нижнее) значительно снижается (190–180/60–55 мм рт. ст.). Патологические изменения возникают после 60 лет, так как до этого возраста нарушение гемодинамики внутри сердца компенсирует мощный левый желудочек. Однако при его длительной перегрузке и переутомлении миокарда компенсаторные возможности левого желудочка исчерпываются. В результате нарушается системное кровообращение, что проявляется одышкой, отёками и другими признаками сердечной недостаточности.
При недостаточности трёхстворчатого (трикуспидального) клапана во время сокращения правого желудочка часть крови возвращается в правое предсердие, которое растягивается и утолщается. В момент диастолы из правого предсердия избыток крови поступает в правый желудочек. В результате правый желудочек расширяется и утолщается. Компенсаторные возможности правых отделов сердца невелики, поэтому быстро развивается застой крови в большом круге кровообращения (от года до 10–20 лет). Нарушение сопровождается одышкой, отёками, синюшностью рук и ног, увеличением печени.
При недостаточности клапана лёгочной артерии из-за неполного смыкания створок возникает регургитация из лёгочной артерии в правый желудочек, который перегружается объёмом крови и расширяется. При лёгкой степени недостаточности клапана системное кровообращение не нарушается. Но если клапан недоразвит или полностью отсутствует с самого рождения, то заболевание развивается очень быстро [8].
Классификация и стадии развития недостаточности клапанов сердца
Недостаточность клапанов сердца бывает двух видов:
- Неорганическая, или функциональная, недостаточность на фоне пролапса митрального или трикуспидального клапана — клапаны смыкаются не полностью, полости сердца расширены, но анатомических дефектов нет.
- Органическая недостаточность (с анатомическими дефектами, развитием порока сердца):
- врождённая — дефект развития самих клапанов;
- приобретённая — возникшая в результате какого-либо заболевания.
Органическая недостаточность клапанов (т. е. пороки сердца) также бывает:
- сочетанной — одновременно с недостаточностью возникает стеноз клапана;
- комбинированной — поражены нескольких клапанов сердца.
В зависимости от поражённого клапана выделяют митральную, аортальную, трёхстворчатую недостаточность и недостаточность клапана лёгочной артерии [7].
Степени тяжести недостаточность клапанов:
- I степень (лёгкая) — объём регургитации (обратного тока крови) не превышает 15 %;
- II степень (средней тяжести) — 15–30 %;
- III степень (тяжёлая) — 35–50 %;
- IV степень (крайне тяжёлая) — более 50 % [4].
Чем больше объём обратного тока крови, тем тяжелее сердцу работать и быстрее развиваются симптомы клапанной недостаточности. При проведении доплер-эхокардиографии степень недостаточности можно определить по длине струи регургитации.
Выделяют четыре степени недостаточности митрального и трёхстворчатого клапанов:
- I степень — струя заканчивается сразу за створками клапана;
- II степень — распространяется на 2 см ниже створок;
- III степень — доходит до середины предсердия или желудочка (в зависимости от того, на каком клапане развивается недостаточность);
- IV степень — распространяется на всё предсердие или желудочек [10].
По скорости развития недостаточность клапанов может быть:
- острой — развивается быстро, чаще внезапно, приводит к тяжёлым нарушениям кровообращения, например резко падает давление и возникает кардиогенный шок, требуется немедленная диагностика и кардиохирургическое лечение;
- хронической — развивается медленно, камеры сердца изменяются постепенно.
Осложнения недостаточности клапанов сердца
Осложнения недостаточности митрального клапана:
- Сердечная недостаточность. Так как левый желудочек плохо сокращается, сердце хуже перекачивает кровь. В результате она застаивается в большом круге кровообращения, что проявляется отёками на ногах, а в тяжёлых случаях — по всему телу, в том числе в брюшной и плевральной полостях. Застой крови может возникнуть и в малом круге кровообращения, что сопровождается одышкой.
- Фибрилляция (мерцание) предсердий. Из-за обратного тока крови из левого желудочка расширяется левое предсердие, что способствует нарушению ритма — предсердия быстро и хаотично сокращаются, возникает одышка, повышается утомляемость и даже без физической нагрузки усиливается сердцебиение. В результате в полости левого предсердия могут образоваться кровяные сгустки — тромбы. Повышается риск тромбоэмболии некоторых органов, в частности головного мозга с развитием инсульта.
- Лёгочная гипертензия. При длительной недостаточности митрального клапана (в течение 20–50 лет) возникает застой крови в малом круге кровообращения, повышается давление в лёгочной артерии и развивается лёгочная гипертензия. Эти нарушения приводят к перегрузке правых отделов сердца, прежде всего правого желудочка [5]. Пациентов беспокоит одышка, сердцебиения, утомляемость и боли в области сердца.
Осложнения аортальной недостаточности — инфекционный эндокардит, недостаточность коронарных сосудов и сердечная астма. При эндокардите воспаляется внутренняя оболочка сердца. Коронарная недостаточность сопровождается стенокардией и одышкой. При сердечной астме одышка усиливается, появляется кровохарканье.
Осложнения недостаточности трикуспидального (трёхстворчатого) клапана — мерцание предсердий, образование тромбов в полости правого предсердия с тромбоэмболией лёгочной артерии. Появляется одышка, боль за грудиной, падает артериальное давление, иногда возникают желудочно-кишечные кровотечения.
Наиболее опасные осложнения недостаточности клапана лёгочной артерии — лёгочная эмболия и аневризма лёгочной артерии [8]. При этих патологиях возникает общая слабость, повышается утомляемость, появляется одышка при движениях и сердцебиения. Иногда пациенты жалуются на ноющие тупые боли в грудной клетке в проекции аневризмы.
Диагностика недостаточности клапанов сердца
Чтобы поставить диагноз, проводится осмотр, перкуссия (выстукивание), электрокардиография, рентгенологическое и ультразвуковое исследование. Для уточнения диагноза могут потребоваться чреспищеводная эхокардиография, катетеризация полостей, компьютерная и магнитная томография сердца. Чреспищеводная эхокардиография и катетеризация выполняются только в стационаре. Компьютерную и магнитную томографию можно сделать в медицинских центрах или стационарах, как правило в крупных городах.
Осмотр, пальпация, измерение пульса и давления
При аортальной недостаточности из-за резкого колебания давления возникает пульсация периферических артерий (особенно сонных — «пляска каротид»), видимая при осмотре. Пациент ритмично покачивает головой (симптом Мюссе). При интенсивном надавливании на верхушку ногтя попеременно краснеет и бледнеет ложе у его основания (псевдокапиллярный пульс или признак Квинке). Иногда возникает пульсация в правом подреберье в зоне проекции печени. Эта пульсация заметна как при осмотре, так и при пальпации. Для этого состояния характерно высокое давление и скачущий пульс, т. е. при каждом измерении он разный.
При осмотре и прощупывании области сердца заметно смещение верхушечного толчка (пульсации грудной стенки) влево и вниз, что свидетельствует об утолщении и расширении левого желудочка. Одновременно с этим наблюдается пульсация в нижней части грудной и надчревной областей.
При пальпации верхушечный толчок в норме плотный («куполообразный»), его ослабление означает сильное снижение сократительной способности миокарда.
Недостаточность трикуспидального клапана ведёт к значительному увеличению объёма правого желудочка, может быть видна разлитая пульсация во всей сердечной области. Артериальное давление часто понижено, а венозное — увеличивается до 200–300 мм вод. ст.
При недостаточности аортального клапана можно увидеть и прощупать пульсацию в области основания сердца, а также выявить пульсацию аорты во 2-м межреберье справа от грудины. У больных с недостаточностью аортального клапана над бедренной артерией вместо одного тона определяются два (двойной тон Траубе), что связано с резкими колебаниями сосудистой стенки как во время сокращения, так и при расслаблении сердца.
Если порок развивается в детстве, то из-за усиленного сокращения увеличенного сердца деформируются податливые у ребёнка рёбра. В результате в области сердца появляется равномерное выпячивание — сердечный горб.
Перкуссия и аускультация
С помощью перкуссии (выстукивания) можно выявить расширение камер сердца при недостаточности трикуспидального клапана и на поздних стадиях при недостаточности митрального клапана.
При недостаточности митрального клапана расширяется левое предсердие.
При одновременном развитии нескольких пороков сердца границы сердца увеличиваются во все стороны (кардиомегалия, «бычье сердце»).
С помощью аускультации (выслушивания) можно выявить характерные для недостаточности клапанов шумы и ослабление тонов сердца.
Рентгенологическая диагностика
Рентгенография — это метод скрининга, т. е. быстрой диагностики. Она позволяет определить расположение предсердий и желудочков, а также выявить застой крови в малом круге кровообращения.
При недостаточности митрального клапана левое предсердие и желудочек увеличиваются. Сердце приобретает митральную конфигурацию: его талия сглаживается сперва из-за резкого увеличения левых отделов, а затем — правых.
При недостаточности аортального клапана резко увеличивается размер левого желудочка, поэтому сердце приобретает аортальную конфигурацию: форму «сапога» или «сидящей утки».
При недостаточности трёхстворчатого клапана видна повышенная прозрачность лёгких и выраженная кардиомегалия (увеличение сердца) с шарообразной тенью сердца из-за увеличения правого предсердия. Часто исчезает дуга лёгочной артерии.
При недостаточности клапана лёгочной артерии дуга лёгочной артерии, наоборот, выпячивается, сосудистый рисунок лёгких усилен, правые отделы сердца расширены.
Электрокардиография (ЭКГ)
На ЭКГ можно увидеть признаки утолщения камер сердца, их перегрузки, аритмии и нарушения проводимости.
При недостаточности аортального и митрального клапана на ЭКГ даже в бессимптомный период заметно утолщение миокарда левого желудочка. На более поздних стадиях появляются признаки перегрузки левого желудочка и относительной коронарной недостаточности. Может сформироваться блокада левой ножки пучка Гиса.
При недостаточности трёхстворчатого клапана на ЭКГ повышается амплитуда зубцов Р, что говорит об увеличении правого предсердия. Могут появиться блокады и нарушиться ритм.
При недостаточности клапана лёгочной артерии данные ЭКГ также свидетельствуют об увеличении и перегрузке правых отделов сердца [7].
УЗИ сердца (чрезгрудная эхокардиография)
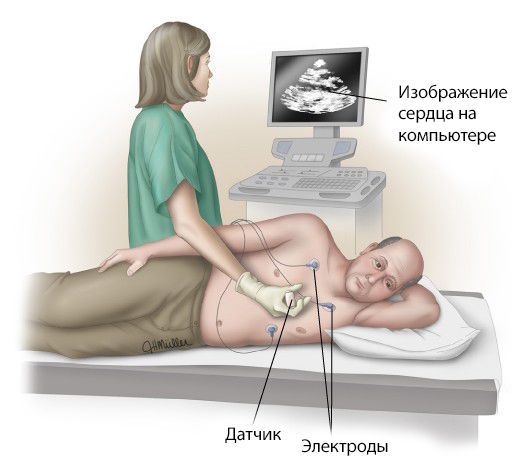
Чрезгрудная (поверхностная, трансторакальная) эхокардиография (ЭХО-КГ) — это простой и безопасный метод диагностики заболеваний сердца, в том числе и недостаточности клапанов. Он основан на способности ультразвукового луча проникать сквозь ткани и отражаться от них. Отражённый ультразвуковой сигнал воспринимается датчиком, обрабатывается и переводится в изображение. УЗИ позволяет осмотреть сердце, его камеры, клапаны, эндокард (внутреннюю оболочку), зарегистрировать лёгкие движения стенок и клапанов сердца, зафиксировать неправильное прикрепление створок клапанов, их аномалии и изменение движения.
Чреспищеводная эхокардиография (ЧПЭХО-КГ)
ЧПЭХО-КГ — это метод, при котором маленький ультразвуковой датчик, закреплённый на приборе, располагают в пищеводе. Такое положение датчика увеличивает разрешающую способность аппарата и позволяет осмотреть отделы сердца, закрытые от ультразвукового луча плотным материалом (например, левое предсердие может прикрываться механическим протезом митрального клапана).
Показания для чреспищеводной эхокардиографии при недостаточности клапанов:
- Инфекционный эндокардит или подозрение на него при низкой информативности трансторакальной ЭХО-КГ и во всех случаях эндокардита искусственного клапана сердца.
- Искусственные клапаны сердца.
- Необходимость определить степень и причину митральной регургитации.
- Наблюдение во время операции на клапанах.
- Плохое «ультразвуковое окно», исключающее поверхностное исследование. В передней грудной клетке есть участки, через которые врач проводит УЗИ. Если после приложения датчика в нужное место появляются помехи и нельзя получить картинку на мониторе, врач описывает такое состояние как «плохое ЭХО-окно» или «узкое ЭХО-окно». Встречается при ожирении и узких межрёберных промежутках.
Доплер-эхокардиография
К доплер-эхокардиографическим методикам относятся цветное доплеровское сканирование, постоянно-волновой, импульсно-волновой и тканевой доплер. С помощью них исследуются скорость и направление потоков крови в камерах сердца, выявляется и оценивается степень регургитации на клапанах.
В здоровом сердце все потоки крови движутся приблизительно с одинаковой скоростью и в одном направлении. При недостаточности клапанов в областях перепада давления создаётся турбулентный поток крови, т. е. появляются завихрения, слои и частицы крови движутся в разном направлении. Турбулентные потоки можно зарегистрировать с помощью доплер-эхокардиографии. При проведении цветного доплеровского сканирования можно обнаружить потоки внутри камер сердца и определить степень клапанной недостаточности [8].
Радионуклидная диагностика (ангиография и вентрикулография)
Радионуклидная диагностика позволяет оценить общую и региональную сократимость сердца, визуализировать клапаны и стенки миокарда. Её выполняют в специальном аппарате (гамма-камере), который формирует изображение после введения радиоактивного препарата. Как и КТ, радионуклидная диагностика не несёт лучевую нагрузку.
Спиральная компьютерная и магнитно-резонансная томография (СКТ и МРТ)
СКТ и МРТ позволяют получить точное изображение сердца, дают информацию о состоянии клапанов и кровотоке в месте дефекта.
При КТ-ангиографии сердца обязательно используется рентгеноконтрастное вещество на основе йода, организм получает лучевую нагрузку. Контраст при КТ позволяет повысить чёткость изображения сердца и коронарных артерий, но может возникнуть аллергия на введённый препарат.
У магнитно-резонансной томографии таких побочных эффектов и лучевой нагрузки нет. Однако она противопоказана пациентам с установленными электронными устройствами и металлом в теле.
Катетеризация сердца
Катетеризация сердца — это малоинвазивная процедура, которая проводится как для диагностики, так и для лечения клапанной недостаточности. Хирург вводит тонкую, длинную и гибкую трубку-катетер, продвигая её из паховой области к сердцу. Через неё в кровь вводят контрастное вещество и получают изображение сердца в различных проекциях. Благодаря введению контрастного вещества можно оценить размер сердца, сокращение сердечной мышцы и работу клапанов. Во время процедуры при необходимости определяют давление в полостях сердца. Например, при митральной недостаточности давление в левом предсердии и левом желудочке одинаковое.
С помощью катетеризации можно провести пластическую операцию на клапане и его протезирование. К противопоказаниям для катетеризации относятся выраженная сердечная недостаточность, инфекционные и простудные заболевания, серьёзные нарушения сердечного ритма (пароксизмальная тахикардия, мерцательная аритмия с большим дефицитом пульса).
Лечение недостаточности клапанов сердца
Пациентам с лёгкой и умеренной недостаточностью клапанов, не связанной с инфекционным эндокардитом и без симптомов сердечной недостаточности, нужно наблюдаться у кардиолога и периодически посещать кардиохирурга (не реже одного раза в год, при ухудшении состояния — чаще).
При инфекционном эндокардите независимо от степени поражения и наличия симптомов лечение проводит кардиохирург. К нему также направляют пациентов с тяжёлой хронической клапанной недостаточностью.
Хирургическое лечение
Если появились симптомы недостаточности клапанов, то самый эффективный метод лечения — это операция. Она позволяет улучшить состояние пациента и нередко спасти ему жизнь [8]. Применяются два типа операций: протезирование (замена) клапанов и пластические вмешательства на клапанах и подклапанных структурах.
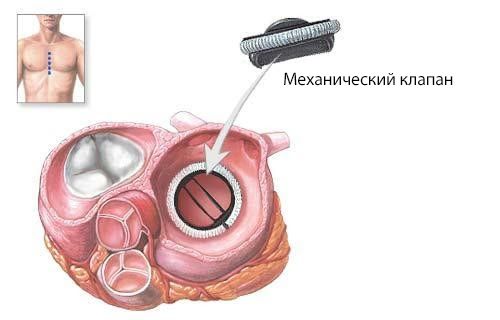
Протезирование или пластика клапана проводятся при хронической клапанной недостаточности. Неотложное протезирование необходимо при острой тяжёлой недостаточности митрального и аортального клапанов [2].
Медикаментозное лечение
Терапевтическое лечение может быть назначено до и после хирургического вмешательства. Также его проводят пациентам, которым противопоказана операция, например при выраженной сердечной недостаточности, инфекционных и простудных заболеваниях, серьёзных нарушениях сердечного ритма (пароксизмальной тахикардии и мерцательной аритмии с большим дефицитом пульса).
При хронической сердечной недостаточности применяются ингибиторы АПФ, Спиронолактон и бета-блокаторы. Бета-блокаторы обязательно назначаются больным с синдромом Марфана до и после операции, так как эти препараты замедляют расширение корня аорты.
При гипертонии для снижения артериального давления применяются блокаторы кальциевых каналов.
При сопутствующей фибрилляции предсердий для профилактики инсульта назначаются антикоагулянты.
Пациентам с пролапсом клапанов показан приём препаратов магния курсами 2–3 раза в год, а также лекарств, положительно влияющих на нервную систему.
При замене клапана на механический протез обязательно назначается антикоагулянт Варфарин. Всем пациентам с клапанной недостаточностью должна проводиться профилактика респираторных инфекций и инфекционного эндокардита (санация очагов инфекции, лечение тонзиллита и кариеса) [9].
После операции по установке механических клапанов пациенты пожизненно принимают антикоагулянтную терапию. Эти лекарства разжижают кровь и предупреждают возникновение тромбов. Наличие механического клапана является противопоказанием к беременности, так как на её фоне повышается риск тромбоза, а применяемые антикоагулянты либо опасны для плода (Варфарин), либо слабо эффективны (нефракционированный гепарин).
Прогноз. Профилактика
Прогноз при клапанной недостаточности зависит от тяжести заболевания, из-за которого развился порок сердца, а также от выраженности клапанного дефекта и состояния миокарда. При хорошем состоянии сердечной мышцы, лёгкой и умеренной недостаточности трудоспособность сохраняется до 60–70 лет.
При выраженной недостаточности клапанов сердечная недостаточность развивается примерно за 1–2 года, иногда быстрее [5]. Имплантация искусственного клапана значительно увеличивает продолжительность жизни: согласно исследованию, через 9 лет после операции выживают 73 % пациентов, через 18 лет — 65 %. Без операции через 5 лет умирают 52 % больных. При аортальном протезировании в течение 9 лет выживают 85 % больных, при медикаментозном лечении — только 10 % [8].
Совершенствование механических и применение биологических клапанов (например, консервированных свиных аортальных клапанов) ещё больше увеличивает продолжительность жизни пациентов [8].
Пациентам с недостаточностью клапанов нужно пожизненно наблюдаться у кардиолога. Осмотр и обследование проводятся не менее одного раза в год, при ухудшении состояния — чаще. Цель лечения — замедлить развитие сердечной недостаточности. При необходимости кардиолог направит пациента к кардиохирургу.
Профилактика недостаточности клапанов
Для профилактики приобретённой недостаточности клапанов нужно предупреждать болезни, приводящие к её развитию: инфекции, прежде всего тонзиллит, и системные заболевания соединительной ткани. Рекомендована санация очагов хронической инфекции, закаливание и профилактика ОРВИ.
При врождённой недостаточности клапана важно своевременно выявить порок и подобрать методы коррекции.
При появлении одышки, сердцебиений, повышенной утомляемости, боли в сердце нужно обратиться к кардиологу. Шумы или изменение тонов сердца — это признак порока сердца. В первую очередь рекомендуется провести ЭКГ и УЗИ сердца.
Чтобы избежать прогрессирования недостаточности клапанов при инфекциях (например, эндокардите), по назначению врача нужно принимать антибиотики, особенно пациентам с клапанными протезами.
Чтобы предотвратить развитие и прогрессирование сердечной недостаточности при гипертонии, показаны ингибиторы АПФ.
Строение сердца у млекопитающих, имеющих 2 круга кровообращения, примерно одинаково. Сердце состоит из двух предсердий (первых камер на пути притекающей крови), двух желудочков, клапанов между этими камерами и входящих и отходящих от сердца сосудов с клапанами у их начала.
Между правым предсердием и правым желудочком находится правый клапан предсердно-желудочковый, или атрио-вентрикулярный, который состоит из 3-х створок. Поэтому его называют трехстворчатым, или трикуспидальным.
Между левым предсердием и левым желудочком находится левый предсердно-желудочковый клапан, который состоит из двух створок и называется митральным.
Клапаны, расположенные в устьях сосудов, отходящих от сердца, или магистральных сосудов, а именно – аорты и легочной артерии – соответственно носят названия «аортальный» и «легочный».
Атрио-вентрикулярные клапаны – створчатые, т.е. их устройство напоминает двери на створках: открылись и закрылись, вниз — вверх.
Клапаны аорты и легочной артерии другие по строению. Каждый из них состоит из 3-х полулунных створок, замыкающихся в центре. При открытии они прижимаются к стенке своего сосуда (аорты или легочной артерии), а закрываются, полностью замыкая просвет сосуда. При этом их вид напоминает фирменный знак компании «Мерседес».
Ткань самих створок, как атрио-вентрикулярных, так и полулунных — тонкая, у детей даже прозрачная, но поразительно эластичная и прочная, рассчитанная природой на непрекращающуюся ритмичную работу, исчисляемую миллиардами однообразных действий.
Между полостями сердца, или его камерами, расположены перегородки, разделяющие потоки венозной и артериальной крови. Это межпредсердная перегородка, т.е. между правым и левым предсердиями, и межжелудочковая перегородка – между правым и левым желудочками. В нормальном, сформированном сердце они полностью закрыты, в них нет никаких отверстий или дефектов и, таким образом, кровь из одной половины сердца в другую никогда не поступает.
Остановимся подробнее на анатомическом устройстве сердца и его камер. Ведь даже те из них, которые называются одинаково (предсердия или желудочки), устроены абсолютно по-разному и выполняют разные функции.

Сердце по форме напоминает грушу, лежащую несколько на боку, с верхушкой, расположенной слева и внизу, а основанием — правее и вверху. Верхушка сердца – это та его часть, движения которой можно почувствовать, если положить ладонь на грудную клетку в пятом межреберье слева от грудинной кости. Его толчок легко можно ощутить и у себя, и у ребенка. Это движения верхушки сердца при каждом сокращении. Сокращения почти синхронны с пульсом, который тоже можно легко прощупать на руке (там, где предплечье переходит в кисть) или на шейных сосудах. Пульс – это наполнение сосудов волной крови, поступающей из сердца с каждым его сокращением. Частота пульса, его ритмичность являются косвенным и легко доступным отражением деятельности самого сердца.
Верхушка — самая подвижная часть сердца, хотя и всё оно, все его отделы находятся в постоянном движении.
Работа сердца, его движение, состоит из двух чередующихся фаз — сокращения (систолы) и расслабления (диастолы).
Ритмичное, постоянное чередование этих фаз, необходимое для нормальной работы, обеспечивается возникновением и проведением электрического импульса по системе особых клеток – по узлам и волокнам проводящей системы сердца. Импульсы возникают вначале в самом верхнем, так называемом, синусовом узле, далее проходят ко второму, атрио-вентрикулярному узлу, а от него – по более тонким волокнам – к мышце правого и левого желудочков, вызывая сокращение всей их мускулатуры.
Правое предсердие принимает венозную кровь из полых вен, т.е. от всего тела и вдобавок венозную кровь самого сердца. Это – большая по объему и, пожалуй, самая растягиваемая камера сердца. При необходимости она способна вместить в несколько раз больше крови, чем в обычных условиях, т.е. обладает гигантским «запасом» объема. Стенка правого предсердия состоит из слоя тонких мышечных волокон. Помимо функции «приема» венозной крови, правое предсердие выполняет функцию водителя сердечного ритма. В его стенках залегают оба главных узла проводящей системы сердца.
Правое предсердие соединяется или, точнее, открывается в правый желудочек через предсердно-желудочковое отверстие, регулируемое трикуспидальным клапаном. Это отверстие достаточно широкое, чтобы пропустить весь объем крови из предсердия в правый желудочек в период расслабления его мышц, т.е. в фазу диастолы, и заполнить его полость.
Правый желудочек — значительно более толстостенная, чем предсердие, мышечная структура. Это — самый передний отдел сердца, лежащий тотчас под грудинной костью. Он относительно растяжимый в случае необходимости. Форма его полости напоминает новый месяц, появившийся в небе. Если внимательно присмотреться, то видно, как светящаяся полоса месяца полукругом охватывает большой темный шар неосвещенной части Луны. Так и правый желудочек обтекает своей полостью мощный цилиндрический левый.
Внутри этот желудочек состоит из двух, продолжающихся один в другой, конусов: конус входного отдела и конус выходного отдела. Они сходятся своими верхушками у верхушки сердца и разделены вверху мышечным валиком, так называемым наджелудочковым гребнем.
Правый желудочек открывается в легочную артерию, которая вместе с аортой является так называемым магистральными, или «великим», сосудом. На переходе от желудочка в легочную артерию расположен трехстворчатый, полулунный клапан легочного ствола, пропускающий кровь в одном направлении — в легкие.
Левое предсердие — самая заднерасположенная из сердечных камер. Оно принимает окисленную, артериальную кровь из легочных вен. Вен всего четыре и они впадают в заднюю стенку левого предсердия. Камера этого предсердия значительно меньше, чем правого, и способность ее к растяжению существенно меньше.
Левое предсердие открывается через предсердно-желудочковое отверстие в левый желудочек. В этом отверстии находятся двухстворчатый — митральный — клапан, открытие и закрытие которого регулирует процесс заполнения и опорожнения желудочка в фазы систолы и диастолы.
Левый желудочек — главный в сердце, да и во всей системе кровообращения. Это — мощная мышечная камера, стенки которой в 3-4 раза толще, чем у правого соседа. Это — компактный конус с отверстием входа (с митральным клапаном) и выхода (с трехстворчатым аортальным полулунным клапаном), лежащими рядом друг с другом и тесно взаимосвязанными.
Чтобы вся эта сложная система стройно и четко работала, она должна получать постоянное необходимое питание в виде кислорода и питательных веществ, а отработанные продукты должны удаляться. Для этого существуют артериальная и венозная системы самого сердца.
Артериальная система самого сердца состоит из двух — левой и правой – коронарных (венечных) артерий, которые отходят в самом начале, в устье восходящей аорты. Это ее первые ветви. Они тот час делятся на более мелкие и разносят кровь по всем участкам непрерывно двигающегося сердца. «Отработанная», отдавшая кислород, кровь втекает по многочисленным мелким венам, которые собираются в одну большую — венечный синус — и впадают в полость правого предсердия. Таким образом, сердце питает само себя, и от правильного положения и состояния венечных артерий его функция зависит напрямую.
Итак, подведем итог. Анатомически сердце — это мощный мышечный орган, имеющий четыре камеры и четыре клапана. Строение камер и клапанов отлично друг от друга, т.к. подчинено выполнению разных задач. Правые отделы сердца отделены от левых перегородками и между собой не сообщаются.
Цитируется по книге Г. Э. Фальковский, С. М. Крупянко. Сердце ребенка. Книга для родителей о врожденных пороках сердца
Как попасть на лечение в Научный центр им. А.Н. Бакулева?
ЦИКЛ СЕРДЕЧНОЙ
ДЕЯТЕЛЬНОСТИ
Основными
составляющими цикла сердечной
деятельности являются систола
(сокращение) и диастола (расширение)
предсердий и желудочков. До настоящего
времени нет единого мнения о фазах цикла
и смысле термина «диастола». Некоторые
авторы диастолой называют только
процесс расслабления миокарда. Большинство
авторов включают в диастолу как период
расслабления мускулатуры, так и
период покоя (пауза), для желу-
дочков это период
наполнения. Очевидно, следует выделять
систолу, диастолу и покой (паузу)
предсердий и желудочков, поскольку
диастола, как и систола, — динамический
процесс.
Цикл сердечной
деятельности разделяют на три основные
фазы, каждая из которых имеет периоды.
Систола
предсердий — 0,1 с (дополнительное
наполнение желудочков кровью).
Систола
желудочков —
0,33 с. Период
напряжения — 0,08 с (фаза асинхронного
сокращения — 0,05 с и фаза изометрического
сокращения — 0,03 с).
Период
изгнания крови — 0,25 с (фаза быстрого
изгнания — 0,12 с и фаза медленного
изгнания — 0,13 с).
Общая
пауза сердца —
0,37
с
(период
расслабления — диастола желудочков
и их покоя, совпадающий с окончанием
покоя предсердий).
Период расслабления
желудочков — 0,12 с (протодиастола — 0,04
с и фаза изометрического расслабления
— 0,08 с).
Период основного
наполнения желудочков кровью — 0,25
с (фаза быстрого наполнения — 0,08 с и
фаза медленного наполнения — 0,17 с).
Весь цикл сердечной
деятельности длится 0,8 с при частоте
сокращений 75 в 1 мин. Диастола желудочков
и их пауза при такой частоте сердечных
сокращений составляют 0,47 с (0,8 с — 0,33 с
= 0,47 с), последние 0,1 с совпадают с систолой
предсердий. Графически цикл представлен
на рис. 13.2.
Рассмотрим каждую
фазу цикла сердечной деятельности.
А.
Систола предсердий обеспечивает
дополнительную подачу крови в
желудочки, она начинается после общей
паузы сердца. К этому моменту вся
мускулатура предсердий и желудочков
расслаблена. Открыты атрио-вентрикулярные
клапаны, они провисают в желудочки,
расслаблены сфинктеры, представляющие
собой кольцевую мускулатуру предсердий
в области впадения вен в предсердия
и выполняющие функцию клапанов.
Поскольку весь
рабочий миокард расслаблен, давление
в полостях сердца равно нулю. Из-за
градиента давления в полостях сердца
и артериальной системе полулунные
клапаны закрыты.
Возбуждение
и, следовательно, волна сокращения
предсердий начинаются в области впадения
полых вен, поэтому одновременно с
сокращением рабочего миокарда предсердий
сокращается и мускулатура сфинктеров,
выполняющих функцию клапанов, — они
закрываются, давление в предсердиях
начинает расти, и дополнительная порция
крови (примерно VS
от конечно-диастолического объема)
поступает в желудочки.
Во время систолы
предсердий кровь из них обратно в полые
и легочные вены не возвращается, так
как сфинктеры закрыты. К концу систолы
давление в левом предсердии возрастает
до 10—12 мм рт.ст., в правом — до 4— 8 мм
рт.ст. Такое же давление к концу систолы
предсердий создается и в желудочках.
Таким образом, во время систолы
предсердий сфинктеры предсердий закрыты,
атриовент-рикулярные клапаны открыты.
Поскольку в аорте и легочной артерии
давление крови в этот период больше, то
полулунные клапаны, естественно, все
еще закрыты. После окончания систолы
предсердий, через 0,007 с (интерсистолический
интервал), начинаются систола
желудочков, диастола предсердий и их
покой. Последние длятся 0,7 с, предсердия
при этом наполняются кровью (резервуарная
функция предсердий). Значение систолы
предсердий заключается еще и в том, что
возникающее при этом давление
обеспечивает дополнительное растяжение
миокарда желудочков и последующее
усиление их сокращений во время
систолы желудочков.
Б.
Систола желудочков состоит
из двух периодов — напряжения и
изгнания, каждый из которых делится на
две фазы. В
фазе асинхронного (неодновременного)
сокращения возбуждение
мышечных волокон распространяется
по обоим желудочкам. Сокращение
начинается с ближайших к проводящей
системе сердца участков рабочего
миокарда (сосочко-вых мышц, перегородки,
верхушки желудочков). К концу этой
фазы в сокращение вовлечены все
мышечные волокна, поэтому давление
в желудочках начинает быстро повышаться,
вследствие чего закрываются
атрио-вентрикулярные клапаны и начинается
фаза
изометрического сокращения. Сокращающиеся
вместе с желудочками сосочковые мышцы
натягивают сухожильные нити и препятствуют
выворачиванию клапанов в предсердия.
Кроме того, эластичность и растяжимость
су-
хожильных
нитей смягчают удар крови об
ат-риовентрикулярные клапаны, что
обеспечивает долговечность их работы.
Общая поверхность атриовентрикулярных
клапанов больше площади
атриовентрикулярного отверстия,
поэтому их створки плотно прижимаются
друг к другу. Благодаря этому клапаны
надежно смыкаются даже при изменениях
объема желудочков и кровь не возвращается
во время систолы желудочков обратно в
предсердия. Во время фазы изометрического
сокращения давление в желудочках быстро
нарастает. В левом желудочке оно
увеличивается до 70—80 мм рт.ст., в
правом — до 15— 20 мм рт.ст. Как только
давление в левом желудочке окажется
больше диастолического давления в аорте
(70—80 мм рт.ст.), а в правом желудочке
— больше диастолического давления в
легочной артерии (15—20 мм рт.ст.),
открываются полулунные клапаны и
начинается период
изгнания.
Оба желудочка
сокращаются одновременно, причем
волна их сокращения начинается в верхушке
сердца и распространяется вверх,
выталкивая кровь из желудочков в аорту
и легочный ствол. В период изгнания
длина мышечных волокон и объем желудочков
уменьшаются, атриовентрикулярные
клапаны закрыты, так как давление в
желудочках высокое, а в предсердиях оно
равно нулю. В период быстрого изгнания
давление в левом желудочке достигает
120—140 мм рт.ст. (систолическое давление
в аорте и крупных артериях большого
круга), а в правом желудочке — 30—40
мм рт.ст. В период медленного изгнания
давление в желудочках начинает падать.
Состояние клапанов сердца пока не
изменяется — закрыты только
атриовентрикулярные клапаны,
полулунные клапаны открыты, предсердные
сфинктеры также открыты, потому что
весь миокард предсердий расслаблен,
кровь заполняет предсердия.
Во время периода
изгнания крови из желудочков
реализуется процесс засасывания крови
из крупных вен в предсердия. Это
обусловлено тем, что плоскость
атриовентрику-лярной «перегородки»,
которую формируют соответствующие
клапаны, смещается по направлению к
верхушке сердца, при этом предсердия,
находящиеся в расслабленном состоянии,
растягиваются, что способствует
заполнению их кровью.
Вслед за фазой
изгнания начинаются диастола
желудочков и их пауза (покой), с которой
частично совпадает и пауза предсердий,
поэтому данный период сердечной
деятельности предлагается называть
общей паузой сердца.
В.
Общая пауза сердца начинается
с про-тодиастолы
— это
период от начала расслабления мышц
желудочков до закрытия полулунных
клапанов. Давление в желудочках становится
несколько ниже, чем в аорте и легочной
артерии, поэтому полулунные клапаны
закрываются. В
фазе изометрического расслабления
полулунные
клапаны уже закрыты, а атриовентрикулярные
еще не открыты. Поскольку расслабление
желудочков продолжается, давление
в них падает, что приводит к открытию
атриовентрикулярных клапанов массой
крови, накопившейся во время диастолы
в предсердиях. Начинается период
наполнения желудочков, расширение
которых обеспечено несколькими факторами.
1. Расслабление
желудочков и расширение их камер
происходит в основном за счет части
энергии, которая расходуется во время
систолы на преодоление сил упругости
сердца (потенциальная энергия). Во
время систолы сердца сжимаются
его соединительнотканный упругий
каркас и мышечные волокна, которые
имеют различное направление в разных
слоях. Желудочек в этом отношении можно
сравнить с резиновой грушей, которая
принимает прежнюю форму после того, как
на нее надавили, расширение желудочков
оказывает некоторое присасывающее
действие.
2. Левый желудочек
(правый — в меньшей степени) во время
фазы изометрического сокращения
мгновенно становится круглым, поэтому
в результате действия сил гравитации
обоих желудочков и находящейся в них
крови быстро растягиваются крупные
сосуды, на которых «висит» сердце.
При этом атриовентрикулярная
«перегородка» несколько смещается
вниз. При расслаблении мускулатуры
желудочков атриовентрикулярная
«перегородка» вновь поднимается вверх,
что также способствует расширению камер
желудочков, ускоряет наполнение их
кровью.
3. В фазе быстрого
наполнения кровь, скопившаяся в
предсердиях, сразу проваливается в
расслабленные желудочки и способствует
их расправлению.
4. Расслаблению
миокарда желудочков способствует
давление крови в коронарных артериях,
которая в это время начинает усиленно
поступать из аорты в толщу миокарда
(«гидравлический каркас сердца»).
5. Дополнительное
растяжение мускулатуры желудочков
осуществляется за счет энергии
систолы предсердий (повышение давления
в желудочках во время систолы предсердий).
6. Остаточная
энергия венозной крови, сообщенная ей
сердцем во время систолы (этот фактор
действует в фазе медленного наполнения).
Таким образом, во
время общей паузы предсердий и желудочков
сердце отдыхает, его камеры наполняются
кровью, миокард интенсивно снабжается
кровью, получает кислород и питательные
вещества. Это весьма важно, так как
во время систолы коронарные сосуды
сжимаются сокращающимися мышцами, при
этом кровоток в коронарных сосудах
практически отсутствует.
Соседние файлы в папке КРОВООБРАЩЕНИЕ
- #
- #
- #
- #
- #
- #
Чурсин В.В. Клиническая физиология кровообращения (методические материалы к лекциям и практическим занятиям)
Категория:
КазМУНО (АГИУВ). Кафедра анестезиологии и реаниматологии
Информация
Чурсин В.В.
Клиническая физиология кровообращения
Методические материалы к лекциям и практическим занятиям
УДК — 612.13-089: 519.711.3
Чурсин В.В. Клиническая физиология кровобращения. Методические материалы к практическим и семинарским занятиям, – 2011. — 44 с.
Содержит информацию о физиологии кровообращения, нарушениях кровообращения и их вариантах. Также представлена информация о методах клинической и инструментальной диагностики нарушений кровообращения.
Данные материалы являются переработанным вариантом предыдущих изданий (1999г., 2003г.), первым автором которых являлся В.Ф.Туркин – доцент кафедры анестезиологии и реаниматологии АГИУВ.
Предназначается для врачей всех специальностей, курсантов ФПК и студентов медвузов.
Введение
Академик В.В.Парин (1965г.) дает такое пояснение: «Клиническая физиология исходит из положения, что в организме при болезни многие возникающие реакции являются приспособительными. Под влиянием чрезвычайных раздражителей приспособительные реакции резко изменяются и, приобретая опасное для организма значение, становятся реакциями патологическими. Переход приспособительных реакций в патологические является узловым звеном в патогенезе заболеваний. А его детальное изучение является одной из главных задач клинической физиологии кровообращения».
Исходя из этого пояснения, можно отметить, что значение клинической физиологии любой системы предполагает:
— знание нормы,
— знание отклонений от нормы приспособительного характера,
— знание «узла», или той «точки», от которых приспособительная реакция переходит в патологическую.
Более образно это можно представить в следующем виде (рисунок 1).
Рисунок 1 — Примерный график нормы приспособительных и патологических реакций
Приспособительные реакции обеспечивают компенсацию, а патологические реакции обуславливают декомпенсацию страдающего органа или страдающей системы. В общем виде отличием (границей) между нормой и приспособлением является изменение свойств приспосабливающего органа или приспосабливающейся системы.
Границей между приспособлением и патологией является резкое изменение («излом») приспособительной реакции по направлению и величине.
Различают срочные приспособительные реакции и долговременные. Врачам интенсивной терапии чаще приходится иметь дело с острыми расстройствами, поэтому необходимы знания срочных приспособительных реакций и их переход в патологические.
Кровообращение – определение, классификация
Кровообращение — это непрерывное движение (обращение) крови по замкнутой системе, именуемой сердечно-сосудистой.
Основными задачами кровообращения являются:
1. Доставка тканям: кислорода, питательных веществ и солей, гормонов и других активных веществ;
2. Удаление из тканей: углекислоты и прочих конечных продуктов метаболизма;
3. Участие в теплоотдаче.
Из всех предложенных классификаций сердечно-сосудистой системы (ССС) наиболее практичной оказалась классификация Б.Фолкова (1976 г.), которую В.Туркин и В.Чурсин (2003 г.) модифицировали, добавив 8-ой элемент — объем циркулирующей крови (ОЦК):
— 1-м элементом является сердце, которое представляется как насос;
— 2 — аорта и крупные артерии, имеют много эластических волокон, представляются как буферные сосуды, благодаря им резко пульсирующий кровопоток превращается в более плавный;
— 3 — прекапиллярные сосуды, это мелкие артерии, артериолы, метартериолы, прекапиллярные жомы (сфинктеры), имеют много мышечных волокон, которые могут существенно изменить свой диаметр (просвет), они определяют не только величину сосудистого сопротивления в малом и большом кругах кровообращения (поэтому и называются резистивными сосудами), но и распределение кровопотока;
— 4 — капилляры, это обменные сосуды, при обычном состоянии открыто 20-35% капилляров, они образуют обменную поверхность в 250-350 кв.м., при физической нагрузке максимальное количество открытых капилляров может достигать 50-60%;
— 5 — сосуды — шунты или артериоло-венулярные анастомозы, обеспечивают сброс крови из артериального резервуара в венозный, минуя капилляры, имеют значение в сохранении тепла в организме;
— 6 — посткапиллярные сосуды, это собирательные и отводящие венулы; в
некоторых источниках литературы их именуют посткапиллярными жомами
(сфинктерами);
— 7 — вены, крупные вены, они обладают большой растяжимостью и малой эластичностью, в них содержится большая часть крови (поэтому и называются емкостными сосудами), они определяют «венозный возврат» крови к желудочкам сердца, их заполнение и (в определенной мере) ударный объём (УО).
— 8 – объем циркулирующей крови (ОЦК) – совокупность содержимого всех сосудов.
Объем циркулирующей крови (ОЦК)
Вопрос объема имеет важное значение. Прежде всего потому, что определяет наполнение камер сердца и таким образом влияет на величину УО.
По классическому представлению ОЦК составляет у мужчин 77 и у женщин 65 мл/кг массы тела 10%. В среднем берётся 70 мл/кг.
Необходимо чётко представлять, что ОЦК является «жидким слепком сосудистой системы» — сосуды не бывают полупустыми. Ёмкость сосудистой системы может изменяться в достаточно больших пределах, в зависимости от тонуса артериол, количества функционирующих капилляров, степени сдавления вен окружающими тканями («наполненность» интерстиция и тонус мышц) и степенью растянутости свободно расположенных вен брюшной полости и грудной клетки. Разница в ОЦК, определяемая изменением состояния вен, предположительно составляет примерно 500-700 мл у взрослого человека (А.Д.Ташенов, В.В.Чурсин, 2009г.). Мнение, что венозная система может вместить, кроме ОЦК, еще 7-10 литров жидкости, можно считать ошибочным, так как излишняя жидкость достаточно быстро перемещается в интерстиций. Депо ОЦК в организме является интерстициальное пространство, резервная-мобильная емкость которого составляет примерно ещё 1 литр. При патологии интерстиций способен принять около 5-7 литров жидкости без формирования внешне видимых отеков (А.Д.Ташенов, В.В.Чурсин, 2009г.).
Особенностью интерстициальных отеков при некорректной инфузионной терапии является то, что жидкость при быстром поступлении в организм прежде всего уходит в наиболее «мягкие» ткани – мозг, легкие и кишечник.
Последствием этого является наиболее наблюдаемые недостаточности – церебральная, дыхательная и кишечная.
Физиологи на сегодняшний день считают, что практически у среднего человека номинальной величиной ОЦК принимается 5 литров или 5000 см3. В ОЦК различают две составных части: объем заполнения (U) и объем растяжения (V) сосудистой системы. U составляет 3300 см., V составляет 1700 см3. Последний, объем растяжения имеет непосредственное отношение к давлению крови и скорости объемного потока крови в сосудах.
Ситуация вполне возможная и до сих пор нередко наблюдаемая в отделениях интенсивной терапии.
Избыточная, особенно быстрая, инфузия растворов ведет к увеличению объема, прежде всего в сосудах легких, чем в других органах. При быстрой инфузии, особенно крупномолекулярных растворов (декстраны, ГЭК, СЗП, альбумин) жидкость не успевает переместиться в интерстиций, и при этом жидкость депонируется в первую очередь в легочных венах. Имеются сведения о том, что легочные вены могут дополнительно вместить еще примерно 53% общего легочного объема крови. При дальнейшей избыточной инфузии в действие вступает рефлекс Китаева. При этом рефлексе импульсы с рецепторов перерастянутых легочных вен, возбуждающе действуя на мускулатуру легочных артериол, суживают их, предотвращая таким образом переполнение легочных венозных сосудов.
Из-за спазма легочных артериол при дальнейшей избыточной инфузии наступает объемная перегрузка правых отделов сердца, в первую очередь правого желудочка. При его чрезмерной перегрузке в действие вступает рефлекс Ярошевича. Импульсы с рецепторов легочных артерий, возбуждающе действуя на мускулатуру в устьях полых вен, суживают их, предотвращая таким образом переполнение правых отделов сердца.
Здесь граница, за которой далее приспособление может перейти в патологию. В случае продолжения избыточной инфузии — вследствие избыточного давления в правом предсердии и его перерастяжения возникают следующие условия.
Во-первых ухудшается отток в правое предсердие значительной части крови из коронарных вен. Затруднение оттока по коронарным венам приводит к затруднению притока крови по коронарным артериям и доставки кислорода к миокарду (боль в области сердца).
Во-вторых, может возникнуть рефлекс Бейнбриджа (подробнее — раздел регуляции кровообращения), он вызывает тахикардию, которая всегда увеличивает потребность миокарда в кислороде.
У лиц со скрытой коронарной недостаточностью (что почти никогда не выявляется у больных перед операцией из-за недостаточного обследования) и у лиц с явной ишемической болезнью сердца (ИБС) все это может обусловить возникновение острой коронарной недостаточности вплоть до возникновения острого инфаркта миокарда (ОИМ) с дальнейшим развитием острой сердечной лево-желудочковой недостаточности (ОСЛН).
Если компенсаторные возможности коронарного кровообращения не скомпрометированы и не реализуется рефлекс Бейнбриджа, то дальнейшая объемная перегрузка приводит к растяжению полых вен. При этом с рецепторов, расположенных в устьях полых вен, импульсация поступает к центрам осморегуляции в гипоталамусе (супраоптическое ядро). Уменьшается секреция вазопрессина, приводящая к полиурии (выделению мочи более 2000 мл/сут), что отмечается утром дежурным врачом (и, как правило, безотчётливо) – больной спасает себя. Хорошо, если у больного регуляция водного баланса не нарушена и почки функционируют, в противном случае больной будет «утоплен» с благими намерениями.
Не затрагивая вопросов о «хроническом» уменьшении ОЦК, когда это обусловлено хроническим уменьшением потребления жидкости, коснемся вопроса уменьшения ОЦК, обусловленного именно острой кровопотерей, с чем чаще всего имеют дело врачи анестезиологи-реаниматологи.
По современным представлениям отмечаются следующие приспособительные изменения функции сердечно-сосудистой системы.
Когда ОЦК снижается на 10-20%, то такая кровопотеря представляется компенсируемой. При этом первой приспособительной реакцией является уменьшение емкости венозных сосудов за счёт сдавления их окружающими тканями. Вены из округлых становятся сплющенными или почти полностью спадаются, и таким образом емкость сосудов приспосабливается к изменившемуся объему циркулирующей крови. Венозный приток крови к сердцу и его УО поддерживаются на прежнем уровне. Компенсаторную реакцию организма можно сравнить с ситуацией, когда содержимое неполной 3-х литровой банки переливают в 2-х литровую и она оказывается полной.
Компенсаторным механизмом является и перемещение жидкости из интерстиция за счёт уменьшения венозного давления и увеличения скорости кровотока (укорочения времени изгнания даже без развития тахикардии) – жидкость как бы засасывается из интерстиция. Этот компенсаторный механизм можно наблюдать у доноров при донации, когда экстракция 500 мл крови не приводит к каким-либо изменениям кровообращения.
С уменьшением ОЦК до 25-30% (а это уже потеря растягивающей части ОЦК — V) кровопотеря представляется не компенсируемой за счёт критического уменьшения ёмкости венозной системы. Начинает уменьшаться венозный приток к сердцу и страдает УО. При этом развивается приспособительная (компенсаторная) тахикардия. Благодаря ей поддерживается достаточный уровень сердечного выброса (СВ за минуту = МСВ) за счёт уменьшенного УО и более частых сердечных сокращений. Одновременно с тахикардией развивается сужение периферических артериальных сосудов – централизация кровообращения. При этом ёмкость сосудистой системы значительно уменьшается, подстраиваясь под уменьшенный ОЦК. При сниженном УО и суженных периферических артериальных сосудах поддерживается достаточный уровень среднего артериального давления (АДср) в сосудах, направляющих кровь к жизненно важным органам (мозг, сердце и лёгкие). Именно от величины АДср зависит степень перфузии того или иного органа. Таким образом, развивается приспособительная централизация кровообращения за счет уменьшения кровоснабжения периферических тканей (кожа, скелетные мышцы и т.д.). Эти ткани могут переживать ишемию (I фазу нарушения микроциркуляции) и кислородную недостаточность в течение более продолжительного времени.
Эта реакция аналогична процессу воспаления, при котором организм, образуя грануляционный вал и отторгая омертвевшее, жертвует частью во имя сохранения целого.
Когда ОЦК снижается более чем на 30-40% и восполнение кровопотери задерживается, то такая кровопотеря переходит в разряд некомпенсированной и может стать необратимой. При этом несмотря на тахикардию, СВ уменьшается и снижается АДср. Из-за недостаточного транспорта кислорода в организме усиливается метаболический ацидоз. Недоокисленные продукты метаболизма парализуют прекапиллярные сфинктеры, но периферический кровоток не восстанавливается из-за сохраняющегося спазма посткапиллярных сфинктеров.
Развивается II фаза нарушений микроциркуляции – застойной гипоксии. При этом за счёт ацидоза повышается проницаемость капилляров – плазматическая жидкость уходит в интерстиций, а форменные элементы начинают сладжироваться, образуя микротромбы – развивается ДВС-синдром. К моменту, когда на фоне нарастающего ацидоза парализуются и посткапиллярные сфинктеры (III фаза нарушений микроциркуляции) капиллярное русло уже необратимо блокировано микротромбами.
Рисунок 2 — Последовательность изменений в организме при снижении ОЦК
Наступает несостоятельность тканевой перфузии. Во всех случаях затянувшегося синдрома малого СВ присоединяется преренальная анурия. Всё это клиническая форма шока с классической триадой: синдром сниженного СВ, метаболический ацидоз, преренальная анурия. При этом во многих органах, как отмечает профессор Г.А.Рябов, «наступают необратимые изменения и даже последующее восполнение кровопотери и восстановление ОЦК не всегда предотвращает смертельный исход из-за осложнений, связанных с необратимыми изменениями в некоторых органах» – развивается полиорганная недостаточность (ПОН) или мультиорганная дисфункция (МОД).
Последовательность в нарушениях гомеостаза при кровопотере схематически представлена на рисунке 2 (Р.Н.Лебедева и сотр., 1979 г.).
Таким образом, при абсолютном снижении ОЦК практически любого происхождения границей перехода приспособления в декомпенсацию является увеличение частоты сердечных сокращений (ЧСС) с одновременным снижением СВ и АДср.
Данное положение не применимо к случаям, когда имеется относительное уменьшение ОЦК за счет патологической вазодилятации.
Следует учитывать и то, что очень часто острая кровопотеря сопровождается болью и это вносит разлад в последовательность компенсаторных механизмов – раньше чем нужно и в большем количестве выбрасываются эндогенные катехоламины. Централизация развивается быстрее и времени на спасение больного остается меньше.
Основные свойства и резервы крови
Кровь — это жидкость.
1. Ньютоновские: однородные жидкости (например — вода).
2. Неньютоновские: неоднородные жидкости:
— эмульсии (нерастворимые капельки жидкости в растворе, например — жировые);
— суспензии (твердые частицы в растворе);
— пены (пузырьки газа в растворе).
Одним из наиболее важных свойств жидкости является ее текучесть.
Свойством обратным текучести является вязкость жидкости.
Используя вязкость как характеристику, жидкости можно разделить на:
— обладающие вязкостью, не зависящей от скорости перемещения жидкости;
— вязкость увеличивается при уменьшении скорости перемещения жидкости.
Кровь
представляется
неньютоновской жидкостью
— суспензией. Поэтому вязкость крови значительно увеличивается при замедлении кровотока. В норме замедление перемещения крови отмечается в капиллярах, однако капиллярный кровоток не нарушается.
В капилляре иная форма кровотока. Форменные элементы крови продвигаются по осевой линии по одиночке и отделенными друг от друга «столбиками» плазмы.
Плазма крови
, хоть и содержит белковые молекулы и другие вещества,
ближе к ньютоновской жидкости
. Такое свойство плазмы способствует поддержанию нормального кровотока в капиллярах. В целом эта естественная особенность капиллярного кровообращения подсказывает дополнительный элемент к терапии больного с патологическим замедлением перемещения крови при сердечной, сосудистой, сердечно-сосудистой недостаточности.
Наиболее важным резервом крови является гораздо больше, чем необходимое тканям содержание О2 в артериальной крови. Резерв О2 таков, что ткани могут получать его если кровоток уменьшится примерно в 3 раза. То есть коэффициент безопасности по кислороду равен 3, по глюкозе — 3, по аминокислотам — 36 и т.д. Это означает, что если кровотоком тканям доставляются достаточное количество кислорода, то «автоматически» обеспечивается доставка и других веществ: глюкозы, аминокислот и т.д.
Сердечно-сосудистая система
Сердечно-сосудистая система
Как было указано выше, это система сердца и сосудов, предназначенная для кровоснабжения органов и тканей. В функциональном плане задачами этой системы являются:
1. Обеспечение транспорта крови. Это связано, прежде всего, с работой сердца. Оно обеспечивает УО, СВ, оно обеспечивает энергией объемный поток крови (ОПК), в результате чего создается давление (Р) крови в начале сосудистой системы малого (Рл.а.) и большого (Ра) кругов кровообращения.
2. Распределение кровотока по сосудам органов и тканей в соответствии с интенсивностью их работы. Это связано с работой резистивных сосудов.
Эффективность кровообращения органов и тканей обеспечивается свойствами и резервами крови, ОЦК, возможностями общего и местного кровотока.
Сердце
Сердце
Его работу отождествляют, как правило, с работой насоса. Этот орган нередко рассматривают как два полых мышечных органа; правое и левое сердце.
Каждое состоит из предсердия и желудочка. У плода обе половины сердца функционально соединены параллельно.
После рождения и закрытия шунтов (овального отверстия, артериального протока) соединение правого и левого сердца становится последовательным.
Так как сосудистое сопротивление БКК приблизительно в 8 раз больше, чем в МКК, левый желудочек, выполняя большую работу развивается интенсивнее и его мышечная масса становится в 3 раза большей, чем правого.
Благодаря этому на единицу массы левого желудочка интенсивность работы снижается.
В 1980-е г.г. профессором Б.А.Константиновым и его сотрудниками В.А.Сандриковым, В.Ф.Яковлевым внесены существенные поправки в представление о сокращении и расслаблении сердца.
Они отмечают: основной недостаток сложившихся на протяжении многих лет представлений заключается в принятии на веру того, что систола это только сокращение, а диастола это только пассивное расслабление миокарда.
Их клинические исследования показали, что систола сердца начинается с систолы предсердий. Систола предсердий асинфазна (раньше сокращается правое, позже левое предсердия). При этом глубокие мышцы в устьях полых и легочных вен, сокращаясь и суживая просвет вен изолируют вены от полостей сердца, а также препятствуют току крови и передаче давления в вены.
Под давлением предсердной порции крови (12-18 см3 или 16-20% от УО) открываются створки атриовентрикулярных клапанов (трехстворчатого, митрального).
Образуется единая полость предсердие-желудочек (справа и слева). Главная роль этой порции крови — изменение наружной конфигурации желудочков. Наружная косая и внутренняя прямая мышцы удлиняются, верхушка смещается книзу. Одновременно удлиняются волокна средней циркулярной мышцы, боковые стенки перемещаются, в меньшей мере, латерально. Наружная конфигурация сердца приближается к элипсоидной форме.
Кроме того, систола предсердий играет роль в начальном повышении внутрижелудочкового давления. Сокращение правого предсердия повышает давление в желудочке до 9-12, а левого предсердия – до 11-15 мм Hg.
С систолой предсердий фактически начинается (1) период повышения внутрижелудочкового давления. В этом периоде различаются две фазы.
(1.1.) Фаза внутрижелудочкового перемещения крови.
Начинают сокращаться наружная косая и внутренняя прямая мышцы. Верхушка подтягивается в направлении к атриовентрикулярным отверстиям. При этом
укорачиваются пути притока крови в полости желудочков (полости как бы идут навстречу кровотоку). Несмотря на сокращение этих мышц, объем желудочков не уменьшается, так как одновременно дополнительно растягивается средняя циркулярная мышца. Благодаря этому внутрижелудочковая порция крови смещается в направлении путей оттока и располагается в близи устьев аорты и легочной артерии.
Вместе с сокращением наружной косой и внутренней прямой мышц трабекулы и сосочковые мышцы сближаются. Поэтому створки атриовентрикулярных клапанов сближаются, а их свободные края остаются направленными в полость желудочков. Это позволяет сохранять единую полость предсердие-желудочек и предупреждать регургитацию (возврат) крови из желудочка (ов) в предсердия благодаря конусообразному или воронкообразному расположению створок клапанов с образованными верхушками, которые обращены в полость желудочков.
Во время внутрижелудочкового перемещения крови многочисленными замерами было установлено непрерывное увеличение (или приращение) внутрижелудочкового давления.
В результате такой эволюции вновь изменяется конфигурация сердца: укорачивается длина и увеличивается поперечник.
(1.2.) Развивается фаза изоволемического повышения внутрижелудочкового давления.
К началу этой фазы заполнение желудочков закончено. Их объем устанавливается постоянным, несмотря на дальнейшее взаимодействие мышц, повышение внутрижелудочкового давления и изменение геометрии сердца.
Начинается сокращение средней циркулярной мышцы с одновременным растяжением наружной косой и внутренней прямой мышц. Это не сопровождается движением боковых стенок желудочков внутрь, так как кровь — это жидкость, а жидкости не сжимаются (закон Паскаля).
Сокращение — укорочение и утолщение волокон средней циркулярной мышцы увеличивает кривизну боковой наружной поверхности желудочков, она растягивается.
При этом быстро повышается давление в желудочках, створки атриовентрикулярных клапанов закрываются (но еще закрыты и полулунные клапаны).
Одновременное растяжение наружной косой и внутренней прямой мышц приводит к удлинению полостей желудочков и к спрямлению путей оттока.
В результате всех этих изменений наружная конфигурация сердца приближается к шаровидной, а полости желудочков к цилиндрической.
Далее развивается (2) период изгнания . В этом периоде также различаются две фазы.
(2.1.) С началом первой фазы максимального изгнания (ФМИ1) продолжающееся и усиливающееся сокращение волокон средней циркулярной мышцы (при закрытых
атриовентрикулярных и полулунных клапанах) обуславливает быстрый, почти мгновенный, прирост внутрижелудочкового давления, что и создает условия для
открытия полулунных клапанов. Первая и максимальная порция крови поступает в сосуды в результате изолированного сокращения средней циркулярной мышцы.
Происходит как бы «выстреливание» этой порции крови. Спустя 0,02-0,04 с присоединяется сокращение наружной косой и внутренней прямой мышц.
(2.2.) С началом сокращения всех трех мышц наступает вторая фаза максимального изгнания (ФМИ2). При этом, несмотря на непрерывно уменьшающийся внешний размер сердца и уменьшающиеся полости желудочков, также непрерывно продолжается поддерживание внутрижелудочкового давления. С началом этой фазы (сокращения всех трех мышц) изгоняемая порция крови получает основную часть кинетической энергии. Кроме того, подключившееся сокращение наружной косой и внутренней прямой мышц приводит к умеренной ротации сердца по часовой стрелке вокруг его (условно) продольной оси. Это придает изгоняемому току крови характер поступательного движения по спирали, что облегчает ее продвижение через клапанное кольцо (или отверстие).
Одновременно с выбросом крови происходит реактивное смещение желудочков книзу, что приводит к растяжению предсердий, увеличению их полостей.
Далее развивается (3) период снижения внутрижелудочкового давления. Здесь также различаются две фазы.
(3.1.) В фазе редуцированного изгнания за счет сохраняющейся разности давлений между желудочками и сосудами, за счет полученной кинетической энергии поступательное движение крови из желудочков в сосуды продолжается, уменьшаясь постепенно. В какой-то момент начинает расслабляться (и «растягиваться») средняя циркулярная мышца. Вместе с этим начинает снижаться давление в полостях желудочков. Когда оно становится ниже давления в сосудах, кровь, направляясь в полости желудочков, «отгибает» створки полулунных клапанов и закрывает их.
(3.2.) С закрытием полулунных клапанов (атриовентрикулярные тоже еще закрыты) начинается фаза изоволемического снижения внутрижелудочкового давления. При этом наружная косая и внутренняя прямая мышцы еще продолжают активно сокращаться и способствуют дальнейшему пассивному растяжению средней циркулярной мышцы. Форма желудочков приближается к шаровидной, сохраняется тот же объем. Такая шаровидная конфигурация лучше обеспечивает открытие атриовентрикулярных клапанов.
В отдельный момент они открываются и развивается (4) период наполнения желудочков. Различаются две фазы.
(4.1.) В фазе быстрого наполнения всё ещё продолжается сокращение наружной косой и внутренней прямой мышц, расслабление циркулярной мышцы и более полное приближение полостей к шаровидной форме. При этом происходит равномерное истончение стенок и усиление присасывающей силы желудочков. Присасывающее действие желудочков распространяется не только на предсердия, но и вены (с еще расслабленными жомами). Через 0,05-0,07 с от начала наполнения заканчивается сокращение наружной косой и внутренней прямой мышц и начинается (4.2.) фаза медленного наполнения. С этого момента расслабляются и растягиваются все три мышцы. Движение крови в желудочки продолжается, но с меньшей скоростью и в меньшем объеме. А конфигурация сердца все более приближается к элипсоидной. Далее весь цикл работы сердца повторяется.
Как примечание следует отметить, что с момента закрытия атриовентрикулярных клапанов расслабляются жомы в устьях вен, образуя единую полость вена-предсердие (справа и слева), сами предсердия несколько удлиняются. А дополнительное удлинение предсердий и ускорение наполнения их кровью происходит во время реактивного смещения желудочков книзу.
Итак, при клинических исследованиях Б.А.Константинова, В.А.Сандрикова, В.Ф.Яковлева (1986 г.) было установлено, что:
1) в сердечном цикле функция предсердий и желудочков едина;
2) вопреки принятому делению сердечного цикла на систолу и диастолу установлено несовпадение активности мышечных слоев сердца между собой;
3) механизмы «диастолы» тоже активны, как и механизмы систолы.
Результаты этих исследований подводят к очень важному вопросу: как при разновременной активности мышечных слоев миокарда между собой осуществляется коронарное кровообращение? Ответа пока нет.
Врачи разных специальностей часто пользуются сочетанием слов — «сила сердечных сокращений». И при этом в прямом смысле подразумевают сокращение сердца как «сжимание кисти в кулак». Сила «сжатия», сжимая кровь, выбрасывает ее из полости желудочка. Нелишне рассмотреть, что это конечно же не так:
Во-первых, жидкость не сжимается и это известно со времен Паскаля.
Во-вторых, в 1956 г. Rushmer высказал предположение, что во время систолы полость желудочка имеет форму цилиндра. Однако в 1957 г. Burton отметил, что еще раньше Woods первым предположил, что во время систолы полость желудочка имеет форму шара и первым применил закон Лапласа для объяснения систолы желудочка.
При этом напряжение стенки определяется как сила, направленная на разрыв стенки. Эта сила при напряжении и есть «сила сердечного сокращения».
Она тем больше, чем ближе к наружной поверхности толщины стенки располагается любая точка напряжения.
Мышцы, образующие стенку желудочка, при своем сокращении, «слоисто» растягивая её тем больше, чем ближе «слой» к наружной поверхности, все более и более увеличивают её напряжение. Вместе с этим растет внутрижелудочковое давление. В какой-то момент времени закрытые створки полулунных клапанов, составляющие часть стенки желудочка под действием силы напряжения («разрыва») и внутрижелудочкового давления открываются («разрываются») и кровь изгоняется из полости желудочка.
Итак, у взрослого человека «правое» сердце последовательно соединено с «левым» (рисунок 3).
Рисунок 3. Схематичное изображение «правого» сердца (ПС), малого круга кровообращения (МКК), «левого» сердца (ЛС)
Желудочки (правый и левый) при каждом изгнании выбрасывают одинаковые объёмы крови (закон Гарвея). Установлено, если выброс правого желудочка будет всего на 2% больше выброса левого, то через некоторое время может наступить отёк лёгких из-за переполнения МКК. В норме этого не происходит. В организме имеются механизмы, которые согласуют выбросы обоих желудочков, и обеспечивают приспособление сердца в целом к гидро- (точнее гемо-) динамическим изменениям.
В общем виде это два типа регулирующих механизмов:
1)экстракардиальная регуляция, в которой участвуют нервная вегетативная и эндокринная системы;
2) внутрисердечная регуляция, которая обусловлена особыми свойствами самого сердца; эта регуляция действует даже в условиях изолированного сердца (как, например, после пересадки), она связана с гемодинамическими изменениями нагрузки.
Потребление питательных веществ сердцем.
Здоровое сердце считается «всеядным» органом. По расходованию кислорода на окисление питательных веществ представляется, что сердце потребляет:
1) свободные жирные кислоты (34% O2),
2) глюкозу (31% O2),
3) молочную кислоту (28% O2),
4) пировиноградную кислоту, аминокислоты, кетоновые тела. (7% O2).
При нарушении коронарного кровообращения, как видно, главная опасность для сердца возникает не из-за недостатка энергоносителей (питательных веществ), а в дефиците окислителя (кислорода).
При физической нагрузке, сопровождающейся тахикардией (а значит при тахикардии любого происхождения) приоритеты изменяются:
1) молочная кислота (61% O2), (что предотвращает метаболический ацидоз в миокарде),
2) свободные жирные кислоты (21% O2),
3) глюкоза (16% O2),
4) пировиноградная кислота, аминокислоты, кетоновые тела. (2% O2)
У больных с пороками сердца, с гипертрофией, особенно выраженной степени, в большей мере используются свободные жирные кислоты (Е.П.Степанян, И.Н. Баркан, «Биоэнергетика оперированного сердца». М. 1971 г.).
Потребление кислорода сердцем.
Оно составляет 0,08-0,10 мл/мин/г в условиях основного обмена (в покое). Масса здорового сердца в среднем 300 г. Следовательно, сердце в целом потребляет примерно 24-30 мл кислорода в минуту. При возрастании потребности сердца в кислороде, она не обеспечивается усилием экстракции кислорода из коронарной артериальной крови. В норме экстракция составляет 0,14 мл О2 из 1 мл. коронарной артериальной крови. Содержание О2 в 1 мл этой крови в норме составляет 0,20 мл. Даже при полной экстракции добавка О2 в 0,06 мл из каждого 1 мл. крови является мизерной. Возрастающая потребность сердца в кислороде удовлетворяется главным образом путем усиления коронарного кровотока, и у здоровых лиц расширением коронарных сосудов.
Увеличение коронарного кровотока может быть избирательным (Gregg, Swipley, 1947г.). За счет расширения коронарных сосудов кровоток усиливается уже при снижении содержания О2 в артериальной крови всего лишь на 5%.
Метаболические пути окисления и получения энергии.
1. Путь Эмбдена — Меергофа — Кребса обеспечивает окисление глюкозы и продуктов ее окисления.
1 мол.глюкозы = 2 мол. провиноградной к-ты = 30 мол. АТФ.
2. Путь Варбурга — Диккенса — Липпмана обеспечивает окисление и глюкозы, и свободных жирных кислот.
1 мол.пальмитиновой к-ты = 117 мол.АТФ при расходовании такой же порции кислорода на окисление.
Энергия сердца и ее расход.
Энергия сердца (а также отдельно правого или левого желудочка) определяется уравнением
E = q*Q*ПМО2 (5),
где: Е — энергия сердца в кг * м/мин;
q — калорический эквивалент кислорода, равный 0,0048 ккал/мл;
Q — тепловой эквивалент, равный 427 кг * м/ккал;
ПМО2 — потребленный сердцем кислород (ПМО2л для Ел или ПМО2п для Еп).
Поскольку q и Q величины постоянные, можно пользоваться их произведением, вычисленным один раз и навсегда, что равно 2,05 кг * м/мл.
Ответ величины энергии можно получить в вт (1 вт = 6,2 кг * м/мин.).
Поскольку энергия прямо пропорциональна потребленному кислороду, то, назначая средства, уменьшающие потребность миокарда в кислороде, следует помнить, что будет уменьшаться энергия сердца. Бесконтрольное использование этих средств может настолько уменьшить энергию сердца, что это может стать причиной сердечной недостаточности.
Вполне естественно, что при дефиците энергии в кардиомиците в первую очередь нарушается работа K-Na насоса.
Функциональные резервы сердца и сердечная недостаточность
Несмотря на совершенные механизмы саморегуляции, широкий выбор энергоносителей для окисления, большие запасы эндогенных инотропных средств в организме, функциональные резервы сердца ограничены. Это создает предпосылки для возникновения сердечной недостаточности. В широком смысле под сердечной недостаточностью понимается состояние, при котором сердце выбрасывает крови меньше, чем надо для поддержания нормального кровотока. В узком смысле под сердечной недостаточностью понимается снижение именно сократительной способности сердца.
Физиология различает 4 варианта острой сердечной недостаточности
(ОСН).
1.) ОСН, обусловленная рефлекторными реакциями. Например, брадикардия вплоть до полной остановки сердца, обусловленная раздражением блуждающего нерва.
2.) ОСН, обусловленная гемодинамическими отклонениями от нормы. Например, изотоническая или изометрическая перегрузка.
3.) ОСН, обусловленная снижением именно сократительной способности.
а) Связанная с нарушением ресинтеза и недостатком креатинфосфата. Это уменьшает энергообеспечение сократительных белков (актина и миозина). При этом назначение (без контроля креатинфосфата) инотропных средств (гликозидов, симпатомиметиков и т.п.) еще более ускоряет и усиливает недостаточность. Рекомендуется, облегчая работу сердца, снижать его энергозатраты.
б) Связанная не с уменьшением энергии, а с нарушением электромеханического сопряжения. Это бывает при избытке (или передозировке) антагонистов Са, которые вымывают Са из активных центров актина и миозина. Показано использование Са, гликозидов, катехоламинов, которые улучшают электромеханическое сопряжение.
4.) ОСН, обусловленная повреждениями значительной части кардиомиоцитов — материальной основы сокращения. Это бывает при остром обширном инфаркте миокарда, диффузном миокардите с исходом в миомаляцию.
Остановка сердца и продолжительность реанимационных мероприятий
Внезапно остановленное или остановившееся сердце продолжает потреблять кислород в течении некоторого времени. Это, так называемое, базальное потребление кислорода равно примерно 0,015 мл/мин/г., а сердце в целом (300 г.) — 4,5 мл/мин.
Благодаря базальному потреблению предотвращаются структурные изменения в миокарде в течение некоторого времени после остановки.
При максимальных значениях коронарного кровотока и экстракции кислорода из артериальной коронарной крови, что составляет примерно 0,5 мл/мин/г., сердце в целом потребляет 150 мл/мин.
Таким образом, после внезапной остановки сердца резерв времени до начала необратимых изменений составляет (150мл/мин / 4,5мл/мин = 33 минуты. Это время и составляет продолжительность «клинической смерти сердца». По истечению этого времени наступают необратимые изменения в миокарде. Этот срок и определяет продолжительность реанимационных мероприятий.
В кардиохирургии различными методами удаётся продлить срок «клинической смерти сердца», чтобы в условиях искусственного кровообращения, после пережатия аорты в восходящей части, выполнить коррекцию пороков сердца.
Факторы, определяющие нагрузку на сердце
Физиология различает два вида гемодинамической нагрузки на желудочки сердца: пред- и постнагрузку.
Это нагрузка объёмом крови, которым заполняется полость желудочка перед началом изгнания. В клинической практике мерой преднагрузки является конечно-диастолическое давление (КДД) в полости желудочка (правого — КДДп, левого — КДДл). Это давление определяется только инвазивным методом. В норме КДДп = 4-7 мм Hg, КДДл = 5-12 мм Hg.
Для правого желудочка косвенным показателем может быть величина центрального венозного давления (ЦВД). Для левого желудочка очень информативным показателем может быть давление наполнения левого желудочка (ДНЛЖ), которое возможно определить неинвазивным (реографическим) методом.
К увеличению преднагрузки (справа или слева) любого происхождения желудочек приспосабливается к новым условиям работы по закону О.Франка и Е.Старлинга. Е.Старлинг так охарактеризовал эту закономерность: «ударный объём пропорционален конечному диастолическому объему»:
Суть закона состоит в том, что чем больше растягиваются мышечные волокна желудочка при его избыточном наполнении, тем больше сила их сокращения в последующую систолу.
Правомочность этого закона была подтверждена многочисленными исследованиями, даже на клеточном уровне (сила сокращения кардиомиоцита является функцией длины саркомера перед началом его сокращения). Главный вопрос в законе О.Франка и Е.Старлинга в том, почему сверхнормальное увеличение длины мышечного волокна увеличивает силу его сокращения?
Здесь уместно привести ответ Ф.З.Меерсона (1968 г.). Сила сокращения мышечного волокна определяется количеством актино-миозионовых связей, которые могут возникнуть в мышечном волокне одновременно. Удлинение волокна до определенного предела так меняет взаимное расположение актиновых и миозиновых нитей, что при сокращении возрастает либо количество актино-миозиновых связей (точнее скорость их образования), либо контрактильная сила, которую каждая такая связь развивает.
До какой границы (предела) действует приспособительная реакция О.Франка и Е.Старлинга, когда изменение длины волокна изменяет напряжение, а оно изменяет силу сокращения?
Этот закон действует, пока длина мышечного волокна увеличивается на 45% сверх обычной длины при нормальном заполнении желудочка (т.е. примерно в 1,5 раза). Дальнейший рост диастолического давления в желудочке увеличивает длину мышечного волокна в малой мере, т.к. волокна становятся трудно растяжимыми потому, что в процесс вовлекается трудно растяжимый соединительно-тканный эластический каркас самих волокон.
Ориентиром, контролируемым в клинических условиях, для правого желудочка может быть повышение ЦВД более 120 мм Н2О (норма 50-120). Это косвенный ориентир. Непосредственным ориентиром является повышение КДДп до 12 мм Hg. Ориентиром для левого желудочка является увеличение КДДл (ДНЛЖ) до 18 мм Hg. Иными словами, когда КДДп в пределах от 7 до 12 или КДДл в пределах от 12 до 18 мм Hg, то правый или левый желудочек уже работает по закону О.Франка и Е.Старлинга.
При приспособительной реакции О.Франка и Е.Старлинга, УО левого желудочка не зависит от диастолического артериального давления (ДАД) в аорте, а систолическое артериальное давление (САД) и ДАД в аорте не изменяются. Эту приспособительную реакцию сердца S.Sarnoff назвал гетерометрической регуляцией (heteros по греч. — другой; применительно к теме раздела — регуляция посредством другой длины волокна).
Надо отметить, что еще в 1882 г. Fick и в 1895 г. Blix отметили, что «закон сердца таков же, как закон скелетной мышцы, а именно, что механическая энергия, освобождающаяся при переходе из состояния покоя в состояние сокращения, зависит от площади «химически сокращающихся поверхностей», т.е. от длины мышечного волокна».
В желудочках, как и во всей сосудистой системе, какая-то часть объема крови является заполняющей и какая-то часть является растягивающей, она то и создает КДД.
Поскольку приспособительная реакция сердца, подчиняющаяся закону, имеет определенную границу, за которой этот закон О.Франка и Е.Старлинга уже не действует, то возникает вопрос: а можно ли усилить эффект этого закона? Ответ на этот вопрос имеет очень важное значение для врачей анестезистов и интенсивистов. В исследованиях E.H.Sonnenblick (1962-1965 г.г.) было установлено, что при чрезмерной преднагрузке миокард способен значительно увеличивать силу сокращения под воздействием положительно инотропных средств. Изменяя функциональные состояния миокарда посредством воздействия инотропных средств (Са, гликозиды, норадреналин, дофамин) при одном и том же притоке крови (одно и то же растяжение волокон), он получил целое семейство «кривых Е.Старлинга» со смещением кверху от исходной кривой (без действия инотропика).
Рисунок 4. График изменения кривой напряжения без инотропного средства и с ним при одинаковой длине мышечного волокна
Из рисунка 4 видно, что:
1. Увеличение напряжения (Т2) при использовании инотропного средства и неизменной исходной длине мышечного волокна (L1) за тот же отрезок времени (t1) связано с ускорением образования актиномиозиновых связей (V2 > V1);
2. С инотропным средством получается такой же эффект величины Т1, как и без него, за меньший отрезок времени — t2 ( 3 ).
3. С инотропным средством получаемый эффект величины Т1 достигается как бы при меньшей длине волокна L2 ( 3 ).
Обусловлено уменьшением притока крови в полость желудочка. Это может быть вследствии уменьшения ОЦК, сужения сосудов в МКК, сосудистой недостаточности, органических изменений в сердце (стеноз АВ — клапанов справа или слева).
Вначале включаются следующие приспособительные элементы:
1. Усиливается изгнание крови из предсердия в желудочек.
2. Увеличивается скорость расслабления желудочка, что способствует его заполнению, т.к. основная масса крови поступает в фазу быстрого наполнения.
3. Увеличивается скорость сокращения мышечных волокон и возрастания напряжения, благодаря чему поддерживается фракция изгнания и уменьшается остаточный объем крови в полости желудочка.
4. Увеличивается скорость изгнания крови из желудочков, что способствует сохранению продолжительности диастолы и заполнения желудочка кровью.
Если совокупность этих приспособительных элементов оказывается недостаточной, то развивается тахикардия, направленная на поддержание СВ.
Далее ход событий и их оценка известны.
Постнагрузка
Это нагрузка сопротивлением току крови при изгнании её из полости желудочка. В клинической практике мерой постнагрузки является величина общего легочного сопротивления (ОЛС) для МКК, равная в норме 150-350 дин*с*см-5, и общего периферического сосудистого сопротивления (ОПСС) для БКК, равная в норме 1200-1700 дин*с*см-5. Косвенным признаком изменения постнагрузки для левого желудочка может быть величина АДср, равная в норме 80-95 мм Hg.
Однако в физиологии классическим представлением о постнагрузке является давление над полулунными клапанами перед изгнанием крови желудочками. Иными словами это конечно-диастолическое давление над полулунными клапанами в легочной артерии и аорте. Естественно, чем больше периферическое сопротивление сосудов, тем больше конечно-диастолическое давление над полулунными клапанами.
Такая ситуация возникает при функциональном сужении артериальных периферических сосудов, хоть в МКК, хоть в БКК. Она может быть обусловлена органическими изменениями в сосудах (первичная лёгочная гипертензия или гипертоническая болезнь). Это может быть при сужении выходного отдела из правого или левого желудочка (подклапанные, клапанные стенозы).
Закон, по которому желудочек приспосабливается к нагрузке сопротивлением, впервые открыл Г.Анреп (1912г., лаборатория Е.Старлинга).
Дальнейшие исследования этого закона были продолжены самим Е.Старлингом и далее многими известными физиологами. Результаты каждого исследования были опорой и толчком к следующему.
Г. Анреп установил, что при увеличении сопротивления в аорте, вначале кратковременно объём сердца увеличивается (похоже на приспособительную реакцию О.Франка и Е.Старлинга). Однако затем объём сердца постепенно уменьшается до новой, больше исходной, величины и далее остается стабильным. При этом, несмотря на увеличение сопротивления в аорте, УО остается прежним.
Приспособительную реакцию сердца по закону Г. Анрепа и А. Хилла при увеличении нагрузки сопротивлением Ф.З.Меерсон объясняет следующим образом (1968 г.): по мере повышения нагрузки сопротивлением количество актиномиозиновых связей увеличивается. А количество свободных центров, способных реагировать между собой, в актиновых и миозиновых волокнах уменьшается. Поэтому с каждой, всё большей, нагрузкой количество вновь образующихся актиномиозиновых связей уменьшается в единицу времени.
Одновременно уменьшается и скорость сокращения, и количество механической и тепловой энергии, освобождающейся при распаде актиномиозиновых связей, постепенно приближаясь к нулю.
Очень важно, что количество актиномиозиновых связей увеличивается, а их распад уменьшается. Это означает, что с увеличением нагрузки наступает пересократимость актиномиозиновых волокон, что и ограничивает эффективность работы сердца.
Итак, когда нагрузка сопротивлением увеличивается на 40-50%, адекватно ей увеличивается мощность и сила мышечного сокращения. При большем увеличении нагрузки эффективность этой приспособительной реакции утрачивается из-за потери мышцей способности расслабляться.
Другим фактором, со временем ограничивающим эту приспособительную реакцию, является, как было установлено Ф.З.Меерсоном и его сотрудниками (1968 г.), снижение сопряжения окисления и фосфорилирования на 27-28% на участке – «цитохром с» — «кислород», при этом в миокарде уменьшается количество АТФ и особенно креатинфосфата (КФ).
Значит, закон Г. Анрепа и А. Хилла обеспечивает приспособление сердечной мышцы к нагрузке сопротивлением путём увеличения мощности желудочка, приводящей к увеличению силы сокращения без изменения исходной длины мышечного волокна.
Приспособительную реакцию Г. Анрепа и А. Хилла S.Sarnoff назвал гомеометрической регуляцией (homoios по греч. — подобный; применительно к теме раздела — регуляция посредством такой же длины волокна).
Здесь также важен вопрос: можно ли усилить эффект закона Г. Анрепа и А. Хилла? Исследования E.H. Sonnenblick (1962-1965 г.г.) показали, что при чрезмерной постнагрузке миокард способен увеличивать мощность, скорость и силу сокращения под воздействием положительно инотропных средств.
Уменьшение постнагрузки.
Связано с уменьшением давления над полулунными клапанами. При нормальном ОЦК уменьшение постнагрузки становится возможным только при единственном обстоятельстве — при увеличении объема сосудистого русла, т.е. при сосудистой недостаточности.
Уменьшение давления над полулунными клапанами способствует укорочению периода повышения внутрижелудочкового давления и уменьшению самой величины этого давления перед началом изгнания крови. Это уменьшает потребность миокарда в кислороде и его энергозатраты на напряжение.
Однако все это уменьшает линейную и объемную скорость кровотока. В связи с этим уменьшается и венозный возврат, что ухудшает наполнение желудочков. В таких условиях единственно возможной приспособительной реакцией становится увеличение ЧСС, направленное на поддержание СВ. Как только тахикардия станет сопровождаться снижением СВ, эта приспособительная реакция переходит в разряд патологической.
Совокупность всех исследований, выполненных О.Франком, Е.Старлингом, Г.Анрепом, А.Хиллом и другими физиологами того периода позволила выделить два варианта сокращения сердечного волокна: изотоническое и изометрическое сокращения.
В соответствии с этим выделены два варианта работы желудочков сердца.
1. Когда желудочек работает преимущественно с нагрузкой по объему — он работает по варианту изотонического сокращения. При этом тонус мышцы изменяется в меньшей мере (изотония), преимущественно изменяется длина и поперечное сечение мышцы.
2. Когда желудочек работает преимущественно с нагрузкой по сопротивлению — он работает по варианту изометрического сокращения. При этом преимущественно изменяется напряжение мышцы (тонус), а её длина и поперечное сечение изменяются в меньшей мере или почти не изменяются (изометрия).
При работе желудочка с нагрузкой по сопротивлению (даже при функциональном изменении ОЛС или ОПСС) многократно увеличивается потребность миокарда в кислороде. Поэтому исключительно важным является обеспечение такого больного в первую очередь кислородом.
Врачам нередко приходится усиливать работу сердца инотропными средствами. В физиологии кровообращения (в т.ч. и клинической) под инотропизмом понимается (Ф.З. Меерсон, 1968 г.) регулирование скорости сокращения и расслабления, и поэтому мощности и эффективности работы сердца при неизменных размерах желудочка.
Инотропизм направлен не на сверхнормальное увеличение силы сокращений сердца, а на поддержание силы сокращений, в лучшем случае близкой к норме.
Инотропизм отличается от закона О.Франка и Е.Старлинга тем, что при этом не изменяется исходная длина волокон миокарда. Он отличается от закона Г. Анрепа и А. Хилла тем, что при этом увеличивается не только скорость сокращения, но и (главное!) скорость расслабления волокон миокарда (чем предупреждается пересократимость, или контрактура, миокарда).
Однако при искусственной инотропной регуляции работы сердца норадреналином и др. аналогичными средствами может быть серьезная опасность. Если резко и значительно уменьшить введение инотропного средства или прекратить введение его, то может резко снизиться тонус миокарда.
Возникает острая тоногенная дилатация желудочка. Его полость увеличивается, резко снижается внутрижелудочковое давление. В этих условиях, чтобы достигнуть прежней величины напряжения необходимы большие затраты энергии.
Процесс наращивания напряжения является самым главным потребителем энергии в сердечном цикле. Кроме того, он идет в первую очередь. В физиологии существует закон, что первый процесс всегда старается как можно полнее использовать наличную энергию, чтобы завершить его целиком и полностью. Остаток энергии расходуется на выполнение следующего процесса и т.д. (т.е. каждый предыдущий процесс как Людовик XV: «после нас хоть потоп»).
За процессом увеличения напряжения идет работа по перемещению крови из желудочков в сосуды. Из-за того, что на напряжение затрачивается почти вся наличная энергия, а на изгнание ее недостает, от напряжения начинает отставать работа желудочков по перемещению крови. В результате общая эффективность сердца снижается. С каждым таким неполноценным сокращением прогрессивно увеличивается остаточный объем крови в полости желудочка и, в конце концов, наступает асистолия.
Каппиляры
Главный интерес к капиллярам связан с тем, что в них происходит обмен между кровью и интерстициальной жидкостью. У среднего человека имеется примерно 40 млд. капилляров. Эффективная обменная поверхность капилляров составляет в сумме примерно 1000 м2. Плотность капилляров в различных органах не одинакова. Она больше «средней» (усредненной) величины в 4-5 раз в головном мозге, миокарде, почках. Это значит, что при нарушениях микроциркуляции в жизненно важных органах вероятность возникновения их отека увеличивается. Относительно «средней» величины плотность капилляров меньше в костной, соединительной и жировой ткани.
Функциональной или обменной единицей считается совокупность сосудов от артериол до венул. Общая длина функциональной единицы составляет примерно 750 мкм.
Различают 3 типа капилляров:
1 тип. С непрерывной стенкой. Образованы слоем эндотелиальных клеток, в мембранах которых имеются мельчайшие поры диаметром 4-5 нм. Этот тип капилляров преобладает в сосудах легких, мышечной, соединительной и жировой ткани.
2 тип. С фенестрированной стенкой. Между эндотелиальными клетками имеются фенестры — «окошки» диаметром 0,1 мкм. Часто фенестры прикрыты тончайшей мембраной («окошки застеклены»). Этот тип капилляров преобладает в слизистой кишечника, клубочках почек (где осуществляется фильтрация).
3 тип. С прерывистой стенкой, в которой эндотелиальные клетки, прерываясь, образуют просветы. Через просветы могут проходить даже клетки крови. Этот тип капилляров имеется в синусоидах печени, селезенки, костном мозге.
Рисунок 5. Схема капилляра
Кроме того, крупные молекулы могут переноситься через капиллярную стенку путем пино- и эмиоцитоза. Подошедшую молекулу эндотелиальная клетка «обнимает», поглощает в протоплазму (пиноцитоз) и, переместив к другой части клетки «выталкивает» (эмиоцитоз). Обмен в капиллярах осуществляется в основном благодаря диффузии, а также фильтрации и реабсорбции.
Диффузия в капиллярах описывается уравнением Фика. Скорость диффузии очень велика. При движении по функциональной единице капилляра жидкость плазмы успевает 40 раз обменяться с жидкостью межклеточного пространства. Иными словами при общей длине функциональной единицы капилляра в 750 мкм (/40) через каждые примерно 19 мкм стоит как «регулировщик движения» закон Фика, который меняет вектор направления жидкости то в одну, то в противоположную сторону.
Благодаря этому происходит непрерывный обмен жидкостей. Через общую эффективную обменную поверхность перемешивается таким образом 60 л. жидкости в минуту, 85000 л. жидкости в сутки (85000 примерно 85000 кг., 85 тонн!).
Фильтрация и реабсорбция в капиллярах описывается уравнением Старлинга. Их интенсивность определяется гидростатическим давлением в капилляре (Ргк), гидростатическим давлением в тканевой жидкости (Ргт), онкотическим давлением плазмы в капилляре (Рок), онкотическим давлением в тканевой жидкости (Рот) и коэффициентом фильтрации (К). К — соответствует проницаемости капиллярной стенки для изотонических растворов: 1 мл жидкости в 1 мин. на 100 г. ткани при Т 37оС:
В норме во всех капиллярах скорость фильтрации составляет примерно 14 мл/мин или 20 л/сут; скорость реабсорбции составляет примерно 12,5 мл/мин или 18 л/сут. Около 2 л/сут оттекает из интерстициального пространства по лимфатическим сосудам и впадает в правое предсердие, дополняя таким образом объем жидкости в сосудистом русле.
На сегодня физиологи пересматривают вышеизложенный механизм транскапиллярного обмена. Возможно, что в норме нет ни интенсивной фильтрации, ни интенсивной абсорбции воды и обмен ионами и метаболитами осуществляется за счет концентрационной разницы. Фильтрация или абсорбция — только медленно стабилизирующие или аварийный механизм, срабатывающий только при изменении осмолярности или кровопотере, и возможный объем аварийного обмена в единицу времени неизвестен.
Реология крови
Кроме перечисленных законов, которым подчиняется движение крови по сосудам, оно подчиняется также законам реологии. Реология — это наука о течении и деформациях. Она рассматривает механическое поведение различных материалов, если в процессе течения и деформации материал проявляет не менее двух из трех основных свойств: вязкость (свойство обратное текучести), пластичность, упругость. В реологии гемореология представляется как частный
вариант реологии.
Кровь обладает по меньшей мере двумя свойствами: вязкостью и пластичностью. Поэтому кровь относят к нелинейно-вязкопластичной среде. Это означает, что главной особенностью такой среды является сочетание переменной вязкости с пластичностью. При этом переменная вязкость зависит от скорости деформации (скорости течения жидкости). Вязкость — это свойство жидкости, сдерживающее ее течение или перемещение.
Таким образом, реологические свойства крови обусловлены тремя главными показателями: вязкостью крови, количеством частиц в крови (форменных элементов, крупных молекул) и скоростью потока крови.
На реологические свойства крови влияют многие факторы:
— Внешней среды (главный — температура): при ↑ Т — вязкость крови и плазмы ↓.
— Взаимодействие (главный — скорость кровотока): при↓ V — вязкость крови ↑, способность к агрегации ↑.
— Плазменные:
↑ гамма-глобулина, фибриногена, жирных кислот, триглицеридов, холестерина — ↑ вязкость крови.
— рН крови независимо от направления — ↑ вязкость крови (ацидоз — разбухание, алкалоз — сморщивание эритроцитов).
Под синдромом повышенной вязкости принято понимать комплекс изменений реологических свойств крови. Комплекс изменений составляют:
1) повышение вязкости плазмы и крови (косвенно — время свёртываемости крови);
2) увеличение гематокрита (Ht);
3) усиление склонности к агрегации (косвенно СОЭ);
4) уменьшение пластичности (или деформируемости) эритроцитов (косвенно pH),
5) увеличение концентрации фибриногена.
Иногда с целью улучшения микроциркуляции приходиться разбавлять кровь. А.Н. Филатовым и Ф.В. Баллюзеком (1972) установлено, что при патологических состояниях, требующих гемодилюции, наиболее оптимальным является разбавление (или разведение) крови на 30 %, что случайно совпадает с гематокритом 30-31 %.
При большем разведении и хорошей скорости потока увеличивается вероятность перехода ламинарного потока в турбулентный вследствие «кувыркания» форменных элементов и крупных частиц крови. Кроме того, избыточная гемодилюция изменяет концентрацию факторов свёртывающей системы крови, что опасно повышенной кровоточивостью.
Регуляция кровообращения
1. Регуляция местного кровотока
а) Электролитные изменения в клетках эндотелия, эластических и мышечных волокнах оказывают влияние на базальный тонус сосудов.
Накопление Nа внутри клеток эндотелия и отек их (с увеличением высоты клеток направленным внутрь сосуда) уменьшают внутренний диаметр сосуда, величину кровотока, увеличивают сосудистое сопротивление. Направление Mg в мышечных волокнах и вытеснение им Са в соответствии с законом Шайна
уменьшает напряжение мышечных волокон, сопротивление сосудов, увеличивает их внутренний диаметр, кровоток.
б) Метаболические факторы: АТФ, АДФ, АМФ, особенно аденозин и молочная кислота, а также накопление Н+ оказывают выраженное местное сосудорасширяющее действие.
2. Нейрогуморальная регуляция.
При этой регуляции импульсы с афферентных волокон на эфферентные переключаются в сосудодвигательных центрах продолговатого мозга.
С этим видом регуляции связывают:
— механизмы кратковременного действия;
— механизмы промежуточного действия;
— механизмы длительного действия.
1) К механизмам кратковременного действия относят:
а) барорецепторные рефлексы;
б) хеморецепторные рефлексы:
в) рефлекс на ишемию ЦНС.
Все эти рефлексы могут реализовываться в течение нескольких секунд. Однако при постоянном раздражении (в течение нескольких дней) они либо полностью исчезают (барорецепторные рефлексы), либо ослабевают (хеморецепторные рефлексы, рефлекс на ишемию ЦНС).
Барорецепторные рефлексы.
А) Это рефлексы с аорты и ее верхних ветвей.
Рецепторы, активизирующие эти рефлексы, расположены в стенке дуги аорты (связаны с левым депрессорным нервом), плечеголовного ствола и общих сонных артерий (связаны с правым и левым депрессорным нервом), в каротидном синусе (связаны с правым и левым синокаротидным нервом).
Депрессорные нервы связаны с Х парой, а синокаротидные нервы с IX парой черепно-мозговых нервов.
Рецепторы возбуждаются при увеличении напряжения и растяжения стенки сосуда при повышении внутрисосудистого давления или механическом воздействии (хирургические манипуляции). Частота импульсов с этих рецепторов прямо пропорциональна изменению систолического артериального давления (САД) от 80 до 180 ммНg. Импульсы поступают к сосудодвигательному и кардио-депрессному центрам. При этом тормозятся симпатические и возбуждаются парасимпатические центры, уменьшается сужение сосудов преимущественно скелетных мышц, а также сила и частота сердечных сокращений.
Барорецепторы обладают свойством адаптироваться к повышенному давлению. Однако при этом их функция не нарушается, то есть при еще большем повышении давления они реагируют, по окончанию их раздражения давление возвращается не на исходный, а на предыдущий, уровень и т.д.
Б) Это рефлексы с крупных вен и предсердий.
Рецепторы расположены в стенке около устья вен и в стенке обоих предсердий. Различают два типа рецепторов:
— А-типа возбуждаются при сокращении предсердий и усиливают влияние симпатического отдела нервной системы. При усилении напряжения и растяжения стенки предсердия, обусловленные его перегрузкой объемом крови, при сокращении предсердия часто (но не всегда) возникает приступ тахикардии — рефлекс Бейнбриджа.
— В-типа возбуждаются при чрезмерном растяжении предсердия до начала его сокращения. При этом усиливается влияние парасимпатического отдела сосудодвигательного центра, которое приводит к брадикардии. Одновременно с ней (особенность реакции) возникает сужение сосудов почек. Кроме всего этого, раздражение рецепторов крупных вен и предсердий через центры осморегуляции в гипоталамусе уменьшает секрецию гормона вазопрессина.
Рефлексы с артериальных хеморецепторов.
Они расположены в дуге аорты, синокаротидных зонах. Их раздражителями являются снижение напряжения кислорода в артериальной крови (РаО2) и повышение напряжения углекислоты (РаСО2) или увеличение концентрации Н+ в артериальной крови. От этих рецепторов импульсы поступают и в сосудодвигательный, и в дыхательный центры в продолговатом мозге. В итоге возникают прямо противоположные реакции. Если исключить влияние изменения механики дыхания на кровообращение посредством ИВЛ, то возбуждение хеморецепторов приводит к сужению сосудов и уменьшению ЧСС.
При этом эффект сужения сосудов преобладает над эффектом уменьшения ЧСС.
Заключается в возбуждении сосудодвигательного центра продолговатого мозга. Она сопровождается сужением сосудов и повышением АД. Она возникает при снижении кровоснабжения головного мозга, нарушениях при сосудистой патологии головного мозга, при снижении содержания кислорода в артериальной крови и повышении содержания СО2 и Н+.
При этом повышение содержания СО2 и Н+ возбуждает центры продолговатого мозга либо через ретикулярную формацию, либо путем раздражения внеклеточно расположенными Н+ хеморецепторов поверхности ствола мозга (увеличение кислотности ликвора). Эта реакция (по наблюдениям у пилотов) кратковременна и быстро становится не эффективной при не устранении причины.
2). К механизмам промежуточного действия относят:
а) Изменения транскапиллярного обмена;
б) Реакцию ренин-ангиотензивной системы;
в) Релаксацию напряжения.
Последнее мало известно врачам.
Различают прямую релаксацию напряжения. Суть её состоит в следующем: при внезапном увеличении объёма крови в сосуде, давление крови вначале резко повышается. При этом эластические волокна сосуда растягиваются, а мышечные волокна сокращаются. Затем, хотя объём крови в сосуде не изменяется и эластические волокна остаются в прежнем состоянии, мышечные волокна расслабляются, приводя свой тонус в соответствие со степенью растяжения эластических волокон. Давление в сосуде понижается.
Различают обратную релаксацию напряжения. При внезапном снижении объёма крови в сосуде давление крови вначале резко понижается. При этом усиливается напряжение эластических волокон сосуда, а мышечные волокна расслабляются. Затем хотя объём крови в сосуде не изменяется и эластические волокна остаются в прежнем состоянии, мышечные волокна сокращаются, приводя свой тонус в соответствие со степенью напряжения эластических волокон. Давление в сосуде повышается.
3). Механизмы длительного действия касаются регуляции связи:
внутрисосудистый объём — ёмкость сосудистой системы — внеклеточный объём жидкости. Эта сложная регуляция осуществляется посредством:
а) почечной регуляции объема жидкости;
б) вазопрессина;
в) альдостерона.
В центральной регуляции кровообращения выделяют три уровня регуляции:
В ретикулярной формации продолговатого мозга, бульбарных отделах моста имеются образования, объединяющиеся в так называемые медуллярные и ромбэнцефальные центры. От них начинаются симпатические сосудосуживающие, сердечные положительно хроно- и инотропные нервы. Здесь же берёт начало блуждающий нерв.
2. «Центры» гипоталамуса.
В каудальных отделах «эрготропные зоны». Раздражение сопровождается ↑ АД, ↑ ЧСС, ↑ СВ, ↑ активности других отделов ЦНС, вызывающих «состояние тревоги» (возбуждение и настороженность) и в крайних случаях — ярость, агрессию, страх.
В ростральных отделах располагаются «трофотропные зоны». Раздражение сопровождается торможением сердечно-сосудистой системы и реакциями внутренних органов, способствующими восстановлению организма (потребление и переваривание пищи, активизируются меридианы: желудка — поджелудочной железы — селезенки, тонкого кишечника — сердца, печени — желчного пузыря).
Здесь две области:
А. Палеокортекс: медиальные поверхности полушарий и базальные поверхности лобных и теменных долей. Их раздражение вызывает разнонаправленные сердечно-сосудистые реакции (прессорные, депрессорные).
Б. Неокортекс: наружная поверхность полушарий, особенно премоторная и моторная зоны. Их раздражение вызывает также разнонаправленные сердечно-
сосудистые реакции (прессорные, депрессорные). Преимущественно прессорные. При раздражении двигательных зон возникает «состояние тревоги», но без аффективных проявлений (без ярости, агрессии, страха). В целом исследования центральной регуляции кровообращения труднодоступны, поэтому мало изучены.
Определение показателей центральной гемодинамики
Чтобы определить величину ИПК и ИПО2 необходимо знать величину сердечного индекса (СИ). Чтобы знать величину СИ, надо определить величину СВ (т.е. МСВ) или УО (УСВ). К настоящему времени предложено более 30 методов определения величины СВ или УО. Из них наиболее главными считаются следующие:
1. Основан на принципе A.Fick. Метод, основанный на принципе или гемодинамическом законе A.Fick исторически признан эталонным. Для специальности анестезия и интенсивная терапия методически он ценен тем, что его можно многократно использовать у одного и того же больного. Однако практически он пока считается достаточно трудоёмким.
2. Метод гемодилюции, предложенный W.F.Hamilton в 1928 г. Мало пригоден для отделения интенсивной терапии, так как обладает эффектом накопления вводимого в вену вещества (краситель), поэтому при повторном использовании метода у того же больного еще не выведенная часть вещества будет влиять на точность измерения. Разновидностью этого метода является радиологический метод.
3. Метод термодилюции, предложенный в 1968г. M.A.Brauthweite, K.D.Bredley и усовершенствованный в 1971-1972 гг. W.Ganz, H.Swan. Это инвазивный метод, требующий введения многоканального катетера так, чтобы окончание одного канала было в полости правого предсердия, а другого (с высокоточным термистором в конце) — в легочной артерии. Кроме специального катетера в комплекс входит прибор, регистрирующий изменение температуры крови после введения «навески» раствора в правое предсердие, и рассчитывающий величину СВ. Метод многократный, так как не обладает эффектом накопления. При соблюдении технологии использования достаточно точный, по сравнению с методом, основанным на принципе A.Fick. Но требует определенных умений, пока всё ещё дорогостоящий, немаловажно и то, что он инвазивный. В целом он считается опасным и неприемлимым для большинства больниц.
4. Электрофизиологические методы: эхо-кардиографический, доплер-кардиографический, импедансный или реографический. В этой группе методов наибольшей точностью обладает реографический. Он наименее дорогостоящий, неинвазивный, его можно использовать многократно у одного и того же больного. Этот метод доступен для отделения интенсивной терапии больницы любой мощности. Даже в США, где наибольшее распространение получил метод термодилюции, начинает обосновываться предпочтение импедансному методу.
Этим методом можно определить УО с ошибкой не более 10%, что приемлемо для клиники. Следует отметить, что один их наиболее распространенных методов (термодилюции) позволяет определить величину СВ, второй (импедансный или реографический) — величину УО. Исходя из их величин можно получить величины других показателей центральной гемодинамики, которые именуются производными от СВ или от УО.
Итак, посредством ипедансного метода определили величину УО в см3. Далее можно определить величины следующих показателей.
СВ (МСВ) = УО * ЧСС в см3/мин.
Этот показатель принято описывать в л/мин (после деления произведения на 1000). Надо отметить, что этот классический показатель сам по себе не обладает достаточной информативностью (рисунок 6)
Рисунок 6 — Информативность МСВ (СВ).
Из рисунка видно, что при нормальных величинах ЧСС (Х1) и УСВ (УО) (У1) мы имеем нормальную величину СВ (это площадь прямоугольника). Такую же площадь прямоугольника (такую же величину СВ) можно получить при брадикардии (Х2) с увеличенным УО (У2) и при выраженной тахикардии (Х3) со сниженным УО (У3). Все это качественно различные состояния организма, хотя во всех случаях СВ одинаков (площади всех трёх прямоугольников равны друг другу).
Из СВ исходит другой показатель – объёмный поток крови (ОПК):
ОПК = СВ см3/мин / 60 с в см3/с
Видимо не совсем полная удовлетворенность МСВ заставила клиницистов ввести (Kirklin, 1948 г.) другой показатель — СИ.
СИ = СВ / S в л/мин/м2
где S — площадь тела человека в м2, ее можно определить по номограмме Дюбуа или Оркина, можно вычислить: S = m 0,423 * l 0,725 * 0,007184 (где: m — масса тела человека в кг., l — рост человека в м.).
Где АДср или СДД – среднединамическое давление определяется как 1/3*(САД-ДАД)+ДАД).
В соответствии с уравнением Л.З. Полонецкого (1985 г.) можно определить давление наполнения левого желудочка.
ДНЛЖ = 742 * Тр — 19 в мм Hg,
где: Тр — период расслабления левого желудочка в секунду (определяется из реограммы).
В.И.Лищук в соответствии с уравнениями Е.Старлинга ввел такие показатели, как насосный коэффициент (НК) левого (НКл) и правого (НКп) желудочков для характеристики производительности каждого желудочка как насоса.
НКл = СИ / ДНЛЖ *10 в Г*см/с.
Аналогично можно получить приближенное к классическому виду уравнение:
НКп = СИ / ЦВД *10 в Г*см/с.
В связи с тем, что известна величина СИ и, следовательно, величина ИПО2, становится возможным объективно определить энергетические возможности больного (ЭВБ), исходя из величины его аэробных способностей (ИПО2): ЭВБ = 7,2 * ИПО2 * S в ккал/сут.
Дело в том, что тяжелым больным с целью обеспечения их энергией назначаются средства, имеющие соответствующую калорическую ценность (глюкоза и т.д.). При их назначении обычно исходят из того, что в условиях основного обмена (то есть когда человек в покое и не выполняет никакой физической нагрузки) энергетические потребности организма (в среднем) составляют приблизительно 1800-2000 ккал/сут. В соответствии с этим подбирается количество и состав «питательных» растворов, которые вводятся больному в вену или через зонд в желудочно-кишечный тракт. Все это правильно, но с затаившейся ошибкой. Назначенные растворы являются всего лишь энергоносителями и не более. Чтобы из энергоносителя получить энергию, энергоноситель надо окислить (сжечь). Однако никто не определяет и не вычисляет: хватит ли фактически потребляемого больным кислорода на окисление
назначенного количества энергоносителей? Если количество назначенных энергоносителей будет избыточным, то организм постарается в лучшем случае вывести избыточную часть энергоносителей. В худшем случае введенные энергоносители из-за недостатка окислителя (кислорода) окислятся до промежуточных продуктов. А это, как правило, кислоты. Они и становятся дополнительной причиной метаболического ацидоза у больного. Из этого можно сделать очень важный вывод: при гипоксемии энтеральное или особенно парэнтеральное питание неэффективно и может наносить вред!
Принято классифицировать варианты центральной гемодинамики исходя из величины СИ и ОПСС. Используя наиболее удачное название каждого варианта, приводим эту классификацию.
|
Вариант центральной гемодинамики |
СИ в л/мин/м2 |
ОПСС дин*с*см-5 |
|
>4 3 — 4 <3 |
↓ нормы 1200-1700 ↑ нормы |
В более поздних публикациях часто используются другие названия этих вариантов кровообращения – гиперкинетический, нормо- или эукинетический и гипокинетический.
В некоторых клинических ситуациях, в зависимости от эффективности работы сердца, могут наблюдаться неклассические варианты кровообращения.
Например, при гипертоническом кризе – при первичном повышении ОПСС и достаточной мощности сердца, СИ может быть нормальным или повышенным.
Однако, будет иметь место гипоперфузия – гипоциркуляция с повышенной постнагрузкой и, по нашему мнению, такой вариант кровообращения следует относить к гипоциркуляторному. Поэтому и термины «–кинетический» не совсем соответствуют предлагаемой классификации.
Клиническая диагностика вариантов кровообращения
Для врача чрезвычайно важно дифференцировать вариант кровообращения у тяжёлого больного. Однако не всегда и не везде есть возможность определения параметров ЦГ. Поэтому очень важно уметь по клиническим признакам определить состояние кровообращения.
Очень просто написать, что у больного есть сердечно-сосудистая недостаточность (более точно – дисфункция), сложнее обосновать это утверждение, оценить степень компенсации и уточнить что превалирует – сердечная или сосудистая недостаточность (дисфункция). Термин дисфункция более применим в практике интенсивной терапии, т.к. гипертонический криз нелогично называть недостаточностью, хотя он и приводит к её развитию.
Клинические признаки дисфункции сердечно-сосудистой системы:
— Предположить наличие сердечно-сосудистой дисфункции можно, в первую очередь, на основании ненормальных АД, ЧСС, ЦВД. Однако нормальные величины этих показателей могут быть и при наличии скрытых – ещё компенсированных нарушений.
— Состояние кожных покровов – холодные или горячие — являются признаком изменённого сосудистого тонуса.
— Диурез – снижение или повышение мочеотделения также могут быть признаком дисфункции кровообращения.
— Наличие отеков и влажных хрипов в лёгких.
Функциональные показатели для оценки состояния кровообращения.
— Физиологический прирост АД к ЧСС – в норме зависимость величины САД от ЧСС отражается следующим уравнением:
САД = ЧСС + 40(±10)
Это значит, что при ЧСС 80 в минуту САД должно быть от 110 до 130 мм рт.ст.
Соответственно при ЧСС 120 в минуту САД должно быть как минимум 150 мм рт.ст.
— Индексы кровообращения (индексы Туркина). Первый из них определяется отношением СДД и ЧСС. Если это отношение равно 1 или близко к 1 (0,9-1,1), то СВ в норме. Второй определяется отношением СДД в мм рт.ст и ЦВД в мм вод.ст. Если это отношение равно 1 или близко к 1 (0,9-1,1), то артериальные и
венозные потоки крови равны.
Исходя из этих положений можно выявить, и на основании имеющихся данных необходимо попытаться диферинцировать вид дисфункции сердечно- сосудистой системы. Главное попытаться, а не просто констатировать клинические данные.
Гипоциркуляторный вариант кровообращения
Наиболее распространённый в практике интенсивной терапии. Характерен для «холодных» шоков (централизация), потерь жидкости, сердечной недостаточности, стресса. Опасен повышенной постнагрузкой и увеличением потребности в кислороде сердца. Клинически может проявляться отсутствием прироста САД к ЧСС при холодных кожных покровах. При этом САД может быть нормальным или сниженным, обычно на фоне тахикардии.
При гипертоническом кризе и высоком АД, кожные покровы могут быть и тёплыми.
Опасность этого варианта кровообращения не только в дисбалансе между высокой нагрузкой на сердце и его возможностями (у больных с скомпроментированным сердцем возможна декомпенсация), но и в том, что при гиперкоагуляции и длительном периоде централизации возможен необратимый блок микроциркуляции – патогенетическая основа развития полиорганной недостаточности.
Уровень САД можно считать критерием наличия или отсутствия сердечной недостаточности: если при повышенной постнагрузке (ОПСС>1700) и холодных кожных покровах отсутствует физиологический прирост САД к ЧСС, то однозначно имеет место сердечная недостаточность – сердце не способно продавливать кровь через спазмированную периферию с достаточной силой. Подтверждением наличия сердечной недостаточности является нормальное или повышенное ЦВД.
Если сердце способно прокачать повышенную постнагрузку, то САД повышено (гипертонический криз) и потребность миокарда в кислороде высокая. Величина ЦВД будет зависеть от ЧСС и волемии. При тахикардии нормальное или повышенное ЦВД сигнализирует о скорой декомпенсации.
Особенно «опасны» больные, имеющие отеки и нарушения ВСО. При контроле сатурации плетизмограмма имеет низкую амплитуду, особенно при низком АД.
В любом случае – первоочередная задача врача – устранить причину повышенной постнагрузки и нормализовать ОПСС — снизить его, используя вазодилятаторы: изокет, магнезию, β-блокаторы, ганглиоблокаторы.
Применение вазодилятаторов на фоне низкого давления выглядит «не логичным и опасным». Но в этом есть патогенетическая логика – уменьшить нагрузку и дать сердцу развить возможную мощность, так же как логично разгрузить машину, чтобы она заехала на гору. Необходимо понимать, что при гипоциркуляции (и так повышенном ОПСС) введение вазопрессоров с целью поднять давление – кривая и тупая «логика», свойственная безграмотным врачам, не знающим патофизиологию. При такой тактике машину еще больше загружают, что неизбежно приводит к перегреву и остановке двигателя, его поломке, а применительно к сердцу – к смерти больного.
Для уточнения наличия этого варианта нарушения кровообращения можно провести пробу с магнезией или изокетом. Магнезию (при отсутствии противопоказаний – см.инструкцию по применению) вводят в количестве 5-10 мл болюсно в/в, контролируя ЧСС и АД. Изокет – 0,5мл 0,1% р-ра разводят до 20 мл физ.р-ром и вводят в/в 0,5-1мл под контролем ЧСС и АД. Проба считается положительной, если на фоне введения магнезии или изокета ЧСС уменьшается, а АД приближается к норме – исходно сниженное поднимается, а исходно повышенное снижается, улучшается состояние и кожных покровов.
На фоне стресса обязательно применение седативных или обезболивающих препаратов. При отсутствии артериальной гипертензии обязательно введение кардиотоника – дофамина в почечной или кардиотонической дозировке. Мочегонные препараты только при признаках гипергидратации – при наличии отёков и гемодилюции, и то после снижения постнагрузки и стабилизации АД. Очень частая ошибка терапевтов и невропатологов – применение мочегонных при ОКС, гипертонических кризах и инсультах на фоне гемоконцентрации – данная тактика только ухудшает состояние больных за счёт ухудшения реологии крови и свидетельствует о полном непонимании патогенеза критических состояний.
Вопрос о необходимости объемной инфузии решают, ориентируясь на:
— наличие потерь жидкости или крови (плазмы), особенно острых-быстрых, предшествующих развитию критического состояния;
— комплексные признаки дегидратации – гемоконцентрация, снижение тургора и сухость кожных покровов, языка;
— низкое ЦВД или его снижение после начала вазодилятационной терапии;
— снижение артерио-венозной разницы по кислороду и увеличение лактата за счет нарушения капиллярной перфузии.
— пробу на инфузию – быстро (10-20мл в минуту) вводят 200-400мл физ.р-ра под контролем ЧСС и АД. Если при этом уменьшается тахикардия и нормализуется АД, то это говорит в пользу объемной инфузии.
Проведение объёмной инфузии при отсутствии вышеперечисленного комплекса клинических и лабораторных признаков или до начала вазодилятации приведет к выдавливанию всей инфузии в интерстиций. При наличии признаков нормо- и гипергидратации объёмная инфузия не показана, так как необходимо вернуть жидкость из интерстиция в сосудистое русло, а не продолжать его переполнять. Необходимо понять, что сосуды не «резиновые», чтобы воспринимать объемную инфузию и вмещать ее без предварительного изменения тонуса – нужно сначала расслабить артериолы, увеличить количество функционирующих каппиляров, т.е. увеличить емкость «сосудистого вместилища». Резервная емкость венозной системы определяется изменением конфигурации вен из «сплющенных» до округлых и ориентировочно составляет не более 800-1000мл у взрослого человека и не может оправдать инфузионную терапию в несколько литров.
Нормоциркуляторный вариант кровообращения
Чаще всего свидетельствует о нормальном функционировании ССС. Однако при разной производительности сердца при разных условиях, но при нормальном ОПСС может быть и выраженная дисфункция ССС. Например, если достаточная производительность сердца и достаточный уровень АД поддерживается за счет тахикардии. Могут наблюдаться и клинические варианты, когда может иметь место артериальная гипотония или гипертензия на фоне любых нарушений ритма. В этих случаях имеет место отсутствие физиологического прироста АД к ЧСС, или его избыточный прирост. Состояние кожных покровов зависит от уровня АД.
Тактика коррекции будет зависеть от первопричины, которую необходимо устранить в первую очередь, и вида нарушений ритма. Необходимо учитывать воздействие на ОПСС препаратов, которые решено применять для лечения, чтобы не усугубить гемодинамическую ситуацию.
Гиперциркуляторный вариант кровообращения
Патологический вариант кровообращения, более «легкий» для сердца, но чрезвычайно опасный, т.к. обычно развивается на фоне нарушения регуляторных механизмов сосудистого тонуса, связанных с тяжелыми нарушениями КЩС, ВСО, интоксикацией или выраженной дисфункцией ЦНС или надпочечников. Этот вариант кровообращения сопровождает анафилаксию, септический шок.
Опасен снижением скорости кровотока, особенно на фоне гиперкоагуляции (ДВС синдрома), когда развиваются массивные генерализованные микротромбозы, блокирующие микроциркуляцию во всех органах и приводящие к необратимой полиорганной недостаточности. Также, за счет снижения скорости кровотока, уменьшается доставка кислорода к тканям, прогрессирует метаболический ацидоз, что еще больше нарушает регуляцию сосудистого тонуса. В конечном итоге, за счет блока микроциркуляции и повышения ОПСС, гиперциркуляция сменяется гипоциркуляцией, предвещая печальный исход.
Клинически характеризуется хорошим периферическим кровотоком даже при низком АД. Сопровождается компенсаторной тахикардией и высокой амплитудой плетизмограммы при контроле сатурации, опять же, несмотря на низкое АД. Обычно сопровождается повышенным диурезом. Диурез сохраняется даже при АД, меньшим, чем «почечный порог» — САД ниже 80 мм.рт.ст.
Подтвердить данный вариант кровообращения можно «мезатоновой пробой» (Туркин В.Ф.) — мезатон 0,5мл (5мг) разводят до 10-20мл и начинают дробно (по 1-2мл р-ра) вводить в/в с интервалами в 1-2 минуты под контролем ЧСС и АД. Проба считается положительной, если при введении мезатона значимо снижается ЧСС и увеличивается АД. Это подтверждает наличие сосудистой недостаточности и определяет показания для дозированного введения мезатона.
Дозу мезатона подбирают с учетом величины ЧСС и АД. Обычно достаточно введение 2-5мг мезатона в час (4мл мезатона на 20мл физ.р-ра, скорость перфузора – 1-3мл в час). Необходимо контролировать и состояние кожных покровов, чтобы со временем не перевести сосудистую недостаточность в периферический спазм. По мере стабилизации состояния, дозу мезатона уменьшают, опять же, ориентируясь на ЧСС, АД и состояние кожных покровов.
Удобно введение мезатона подкожно (0,5-1мл 1%р-ра), когда срабатывает «автоматизм резорбции» — при расслабленных сосудах резорбция хорошая и доза мезатона, попадающего в кровоток высокая, по мере спазмирования периферии степень резорбции уменьшается и доза «автоматически» уменьшается.
Следует подчеркнуть, что обычно развивающаяся при гиперциркуляции тахикардия носит компенсаторный характер и лечить ее антиаритмическим препаратами непатогенетично и опасно – устранение механизма компенсации при неустраненной причине приводит к сердечной недостаточности или к ее декомпенсации. Тем более, что практически все антиаритмические препараты еще более уменьшают ОПСС.
Гиперциркуляция достаточно часто сопровождает регионарные методы анестезии за счет симпатического блока и регионарной вазодилятации. В таких случаях, при отсутствии гемоконцентрации и явного дефицита жидкости, протекает благоприятно, так как хорошо коррегируется введением симпатомиметиков (эфедрин или мезатон дозировано или подкожно). Однако, в таких ситуациях достаточно часто применяют и объемную инфузию, заполняя дилятированные сосуды.
При решении вопроса о необходимости применения вазопрессоров или объемной инфузии при регионарной анестезии, необходимо учитывать несколько факторов и представлять отдаленные последствия — через несколько часов прекратиться действие анестетика и восстановиться сосудистый тонус – емкость сосудистой системы уменьшиться. Если сердце здорово и почки функционируют нормально, то организм достаточно быстро избавиться от избыточной инфузии. При неполноценной же функции почек и наличии хронической сердечной недостаточности вся инфузированная жидкость (за исключением коллоидов) не уйдет через почки, а выдавиться в интерстиций, прежде всего в ткань мозга, в легкие и в кишечник. Последствия понятны и достаточно часто наблюдаются в послеоперационном периоде у пациентов преклонного возраста с сопутствующими заболеваниями – энцефалопатия с головными болями (отек ГМ), которую принимают за токсическое действие анестетиков или «подкол»; развитие или декомпенсация сердечно-легочной недостаточности, которую принимают за пневмонию; парез кишечника, который воспринимают как послеоперационный.
При необоснованном применении коллоидов ситуация усугубляется тем, что коллоиды могут «добить» скомпроментированные почки (см.инструкцию по применению), либо, уходя рано или поздно в интерстиций, поддерживать отеки.
Особенно быстро коллоиды уходят в интерстиций при любой интоксикации – синдроме капиллярной утечки.
Влияние медикаментов на показатели кровообращения
Необходимо помнить, что практически любой препарат в той, или иной мере воздействует на показатели кровообращения, иногда регионарного. В настоящее время такая информация пока ещё не всегда указывается в инструкции по применению. Обычно изучается действие фармаколгических средств на организм с использованием параметров ЦГ. Основоположником таких детальных исследований можно считать Крис Р.Манк. Им предложено целенаправленно изучать действие лекарственных средств на ДНЛЖ, СИ и ОПСС.
Во всяком случае, необходимо стараться учитывать известное влияние препаратов на гемодинамику, особенно нарушенную, чтобы не усугубить ситуацию.
Кардиотоническая поддержка
Кардиотоническая (инотропная) поддержка в условиях отделения интенсивной терапии может быть обеспечена введением дофамина.
Суть и эффект кардиотонической поддержки определяется фармакологическим действием дофамина на сердечно-сосудистую систему.
Дофамин в кардиотонической дозировке повышает производительность и выносливость сердца за счет оптимизации сердечного выброса – увеличения его скорости без повышения потребности в кислороде и без увеличения ОПСС. За счет этого уменьшается ЧСС, повышается АД.
Также дофамин обладает мягким диуретическим эффектом. В почечной дозировке за счет дилатации почечных сосудов, а в кардиотонической и за счет повышения скорости общего кровотока и активизации эффекта Бернулли – жидкость из интерстиция начинает более интенсивно поступать в сосудистое русло, а далее выводиться через почки.
Показанием для начала кардиотонической поддержки являются любые нарушения кровообращения, за исключением тех, которые сопровождаются артериальной гипертензией. Показанием для введение дофамина являются признаки задержки жидкости в интерстиции, хроническая или острая почечная недостаточность, особенно при олигоанурии. Хотя доказано, что дофамин не улучшает прогноз при ренальной ОПН, но улучшение почечного кровотока никому не помешает.
Есть литературные данные, что рутинное-профилактическое назначение дофамина у больных в критических состояниях или после объемных вмешательств, даже при отсутствии клинических признаков нарушений кровообращения, значимо уменьшает количество осложнений и летальность.
Дофамин особенно показан при тахикардии, обусловленной хронической или острой сердечной недостаточностью. Мнение, что дофамин противопоказан при тахикардии, основано на безграмотном его применении в слишком высокой дозе. Так же безграмотен отказ от применения дофамина со ссылкой на нормальное АД, несмотря на отсутствие прироста АД к ЧСС или наличие отеков, в т.ч. и интерстициальных.
В то же время следует помнить об опасности дофамина, а точнее опасности для жизни пациента при его передозировке. Именно дофамином добивают больных в шоковых состояниях, пытаясь поднять АД без устранения причины гипотонии — не устраняя высокую постнагрузку или не восполняя кровопотерю. Только безграмотный врач вводит ампулу дофамина (200мг – 5 мл 4%р-ра) в чистом виде или даже в разведении за несколько минут или за два-три часа. Такой дозой можно убить абсолютно здорового человека! 200 мг дофамина вводятся как минимум 5-8 часов!
Дозировка дофамина рассчитывается исходя из веса пациента: почечная – 3-5мкг/кг в минуту, кардиотоническая – 5-10 мкг/кг в минуту.
Расчет может производиться следующим образом: больному 70 кг при кардиотонической дозе в 5 мкг/кг в минуту, за минуту необходимо вводить 350 мкг (70кг*5мкг), за час 21000мкг (350мкг*60мин) или 21 мг. Одной ампулы – 200мг хватит почти на 10 часов (200мг/21мг). Скорость введения будет зависеть от способа введения. Если 200мг развести до 20мл и вводить перфузором (шприц-дозатором), то скорость будет составлять примерно 2мл в час. Если 200мг развести на 400мл физ.р-ра, то этот флакон будет капаться примерно 10 часов, т.е. 40 мл в час = примерно 0,65 мл в минуту(40мл/60минут). Если в одном мл 18 капель (количество капель в 1 мл обычно пишут на упаковке системы), то скорость будет составлять примерно 12 капель за минуту. Если во флакон на 400 мл добавить 2 ампулы дофамина (400мг), то скорость соответственно уменьшиться в 2 раза – примерно 6 капель за минуту.
Такой расчет, так же как и рекомендованные дозы, достаточно относительны. После начала введения, минут через 10-15, необходимо оптимизировать скорость введения с учетом клиники. При недостаточной дозе клинического эффекта в виде уменьшения тахикардии или подъема АД не будет, а при передозировке тахикардия увеличиться. Таким образом, необходимую кардиотоническую дозу можно подобрать, изменяя – повышая скорость введения до повышения ЧСС, а затем уменьшив скорость введения на 20-25%.
Одним из условий эффективного и безопасного применения дофамина является правило его введения через отдельный катетер или через отдельный просвет многопросветного катетера. Суть такой рекомендации в том, что если просвет катетера будет заполнен раствором дофамина, а это 2-3мл раствора, и в это время через катетер начать вводить другой раствор или препарат, то в кровоток попадет сразу несколько мг дофамина. Это, обычно, вызывает тахикардию, аритмию, артериальную гипертензию и может стать причиной остановки сердца. Именно поэтому также рекомендуется использовать растворы дофамина с низкой концентрацией – 1-2 ампулы (200-400мг) разводят в 250-500 мл физ.р-ра.
Список использованных источников
1 Fick A. Mechanische Arbeit und Warmeentwicklung bei der Muskeltatigkeit.- Leipzig, 1982.- 273 S.
2 Putterman C. The Swan-Gans catheter: A decade of hemodynamic monitoring. //J.Crit. Care.- 1989. — №4. — Р.127-146.
3 Swan H.J. Balloon flotation catheters: their use in hemodynamic monitoring in clinical practic// J.A.M.A. – 1975.-Vol.233-P.865
4 Багатурия Д.Ш. Допплер-эхокардиографическое определение степени легочной гипертензии и давления в правом желудочке у больных с дефектами межжелудочковой перегородки. //Кардиология.-1991.-№6.-С.67-70.
5 Дерябин И.И., Насонкин О.С. Травматическая болезнь. – Л.: Медицина, 1987. – 246 с.
6 Карпман В.Л. Физиология сердечного выброса. -Киев, 1970. –С.175-180.
7 Кассиль В.Л. Искусственная вентиляция лёгких в интенсивной терапии. -М.: Медицина, 1987. -255 с.
8 Кедров А.А. Электроплетизмография как метод объективной оценки кровообращения: дис.канд.мед.наук., Л., 1949.
9 Костантинов Б.А., Сандриков В.А., Яковлев В.Ф. Оценка производительности и анализ поцикловой работы сердца. – Л.: Медицина, 1986. – 98 с.
10 Крис Р.Манк. Новые инотропные препараты, применяемые в интенсивной терапии. // Вестник интенсивной терапии. – 1992. — №1. – С.43-44.
11 Лебедева Р.Н. Осложнения в системе кровообращения после хирургических вмешательств. – М., 1989. – 176 с.
12 Лищук В.А. Математическая теория кровообращения. – М.: Медицина, 1991. – 256 с.
13 Лынёв С.Н. Оценка кислородтранспортной функции крови. //Анестез. и реаниматол. — 1986. — №2. — С.57-59.
14 Малышев В.Д., Острая дыхательная недостаточность. М.: Медицина, 1989.- 240 с.
15 Маршалл Р.Д., Шеферд Д.Т. Функция сердца у здоровых и больных /пер. с англ./.- М., 1972.- 391 с.
16 Митьковская Н.П., Пименова Т.Н. Ультразвуковая оценка состояния сердца и давления в легочной артерии у больных ревматическими заболеваниями. //Тер.архив. – 1992. — №12.- С.37-41.
17 Морган Дж.Э., Мэгид С.М. Клиническая анестезиология. Книга вторая. -М.: Бином, 2000г.- 365 с.
18 Мухарлямов Н.М., Беленков Ю.Н. Ультразвуковая диагностика в кардиологии. – М.: Медицина, 1981. -188 с.
19 Плесков Л.П., Мазурина О.Г. Гемодинамический мониторинг: современные тенденции развития. //Анестез. и реаниматол. — 1998. — №3. — С.44-48.
20 Полонецкий В.Г. Клиническая реография. //Кардиология. -1985. — №3. — С.50-52.
21 Пушкарь Ю.Т. и др. Определение сердечного выброса методом тетраполярной грудной реографии и его метрологические возможности. //Кардиология.- 1977. -№7. — С.85-90.
22 Рябов Г.А. Гипоксия критических состояний. – М.: Медицина, 1988. – 288 с.
23 Рябов Г.А. Синдромы критических состояний.- М., 1994. — 368 с.
24 Старлинг Э. Основы физиологии человека /пер. с англ./. – М. 1933. — Т.2. – С. 168-214.
25 Фолков Б., Нил Э. Кровообращение /пер. с англ./. –М.: Медицина, 1976. — 214 с.
26 Чурсин В.В. Моделирование центральной гемодинамики в интенсивной терапии у больных с хирургическими заболеваниями. Дисс к.м.н. – Алматы 2007.
27 Шанин В.Ю. Патофизиология критических состояний. — С.-Петербург, 2003. — С.161-185.
28 Шмидт Р., Тевс Г. Физиология человека /пер. с англ./.- М., 1986.- Т.3.- 425 с.
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.

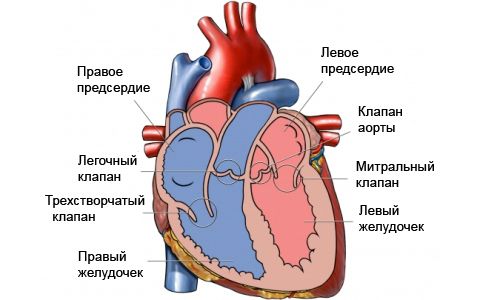
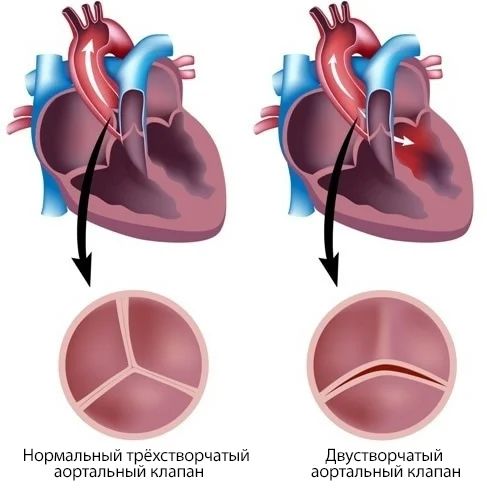
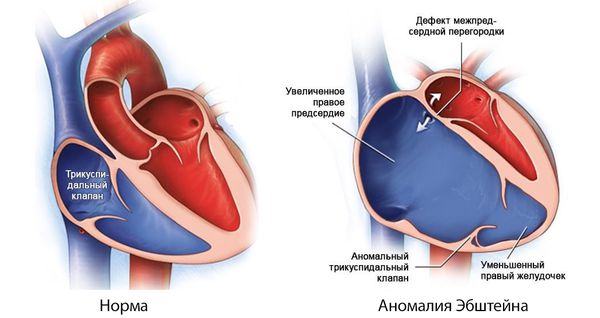
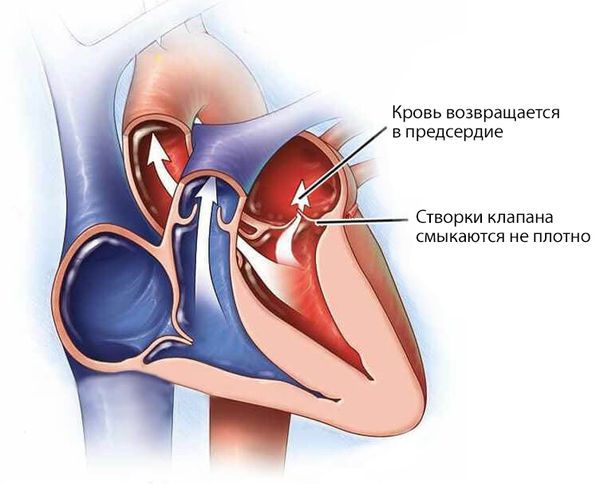
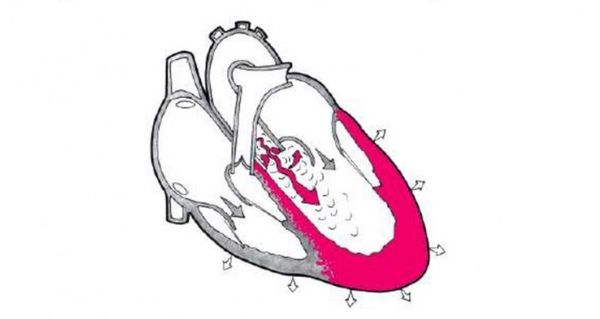
![Электрокардиография [18] Электрокардиография [18]](https://probolezny.ru/media/bolezny/nedostatochnost-klapanov-serdca/elektrokardiografiya-18_s.jpeg)